疾病簡介,病因,症狀,痴呆前階段,痴呆階段,就醫,就診科室,相關檢查,鑑別診斷,治療,藥物治療,手術治療,中醫治療,支持治療,其他治療,預後,研究,檢測試劑,藥物研發,基因研究,人文關懷,
疾病簡介 阿爾茨海默氏病是
痴呆症 最常見的形式,可能占病例數的60-70%。
2016年的一份調查顯示,全球共有約4000萬人罹患阿爾茨海默病,而這個數字預計將每20年增長一倍。開發中國家老齡人口比例低於歐美已開發國家,但患阿爾茨海默病的比例卻比
西歐 和美國高。
流行病學調查還顯示,阿爾茨海默病在65歲以上的老年人群中的患病率在已開發國家約為4%~8%。中國學者賈建平教授團隊研究報導約為3%~7%,女性患病率高於男性,中國大約有600萬~800萬名阿爾茨海默病患者。
隨著年齡增加,阿爾茨海默病患病率逐漸上升,年齡平均每增加6.1歲,其患病率升高1倍,至85歲以後,AD的患病率可高達20%~30%。
美國食品藥品監督管理局 (U.S.Food and Drug Administration,簡稱FDA)說“這是一種毀滅性疾病”。
從全球來看,據國際阿爾茨海默病協會(
ADI )發布的《世界阿爾茨海默病2018年報告》顯示,全世界至少有5000萬的痴呆患者,到2050年預計將達到1.52億,其中約60%–70%為阿爾茨海默病患者。
病因 阿爾茨海默病是由基因、生活方式和環境因素共同作用的結果,部分是由特定的基因變化引起的。
阿爾茨海默病的確切病因尚未闡明。研究發現,阿爾茨海默病的典型組織病理學改變為腦內的澱粉樣蛋白沉積和神經元纖維纏結,目前有多種學說試圖解釋這一改變,包括β-澱粉樣蛋白(β-amyloid,Aβ)瀑布學說、tau蛋白學說、神經血管假說等。最終,患者腦內的神經細胞“默默”萎縮甚至死亡,或是細胞間信號傳遞出現了異常,導致了記憶、語言、計算、行為等認知功能障礙。
以下風險因素雖不會直接誘發阿爾茨海默病,但會增加患病風險:
年齡增長是阿爾茨海默病已知的最大危險因素。阿爾茨海默病不是正常衰老的表現,但隨著年齡的增長,患阿爾茨海默病的機率逐年增加。
如果一級親屬(父母或兄弟姐妹)患有阿爾茨海默病,患此病的風險增高。
許多患有唐氏綜合徵的人會同時罹患阿爾茨海默病。阿爾茨海默病的症狀和體徵在唐氏綜合症患者身上出現的時間往往比普通人群早10~20年。
男性和女性的患病風險差異不明顯,但總體而言,女性患者更多,可能與女性壽命通常比男性較長,和閉經後激素水平的變化有關。
輕度認知障礙是指一個人記憶力或其他思維能力的衰退程度大於其年齡預期,患者尚可正常社交或工作。患有輕度認知障礙的人進展為痴呆的風險顯著增加。
當輕度認知障礙患者的主要受損認知能力是記憶力時,更有可能進展為阿爾茨海默病。
頭部受過嚴重創傷的人患阿爾茨海默病的風險更大。
高血壓、高膽固醇、2型糖尿病、肥胖等慢性病可能增加患病風險。
缺乏鍛鍊、吸菸或接觸二手菸、睡眠不足、高脂飲食、久坐不動等不良生活習慣可會增加阿爾茨海默病的患病風險。
低教育水平(低於高中教育水平)也可能是阿爾茨海默病的一個危險因素。積極參與社交活動可降低患阿爾茨海默病的風險。
症狀 阿爾茨海默病起病隱匿,症狀呈進行性加重,既有認知功能的減退,也可有其他神經精神症狀。記憶減退是其核心症狀。隨著疾病的發展,記憶障礙逐漸惡化,其他症狀也逐漸出現。
阿爾茨海默病通常隱匿起病,持續進行性發展,主要表現為認知功能減退和非認知性神經精神症狀。醫學上將其分為痴呆前階段和痴呆階段,主要區別在於患者的生活能力是否已經下降。
痴呆前階段 記憶力輕度受損;
學習和保存新知識的能力下降;
其他認知能力,如注意力、執行能力、語言能力和視空間能力可出現輕度受損;
不影響基本日常生活能力,達不到痴呆的程度。
痴呆階段 這一階段是傳統意義上的阿爾茨海默病,此階段患者認知功能損害導致了日常生活能力下降,按認知損害的程度可以分為輕、中、重三期。
首先出現的是近事記憶減退,常將日常所做的事和常用的一些物品遺忘。
隨著病情的發展,可出現遠期記憶減退,即對發生已久的事情和人物的遺忘。
部分患者出現視空間障礙,外出後找不到回家的路,不能精確地臨摹立體圖。
面對生疏和複雜的事物容易出現疲乏、焦慮和消極情緒。
表現出人格方面的障礙,如不愛清潔、不修邊幅、暴躁、易怒、自私多疑。
記憶障礙繼續加重;
工作、學習新知識和社會接觸能力減退,特別是原已掌握的知識和技巧出現明顯的衰退;
出現邏輯思維、綜合分析能力減退,言語重複、計算力下降,明顯的視空間障礙,如在家中找不到自己的房間;
可出現失語、失用、失認等;
有些患者還可出現癲癇、強直-少動綜合徵;
患者常有較明顯的行為和精神異常,性格內向的患者變得易激惹、興奮欣快、言語增多,而原來性格外向的患者則可變得沉默寡言,對任何事情提不起興趣;
出現明顯的人格改變,甚至做出一些喪失羞恥感(如隨地大小便等)的行為。
上述各項症狀逐漸加重;
情感淡漠、哭笑無常、言語能力喪失、以致不能完成日常簡單的生活事項,如穿衣、進食;
終日無語而臥床,與外界(包括親友)逐漸喪失接觸能力;
四肢出現強直或屈曲癱瘓,括約肌功能障礙;
常可並發全身系統疾病的症狀,如肺部及尿路感染、壓瘡以及全身性衰竭症狀等,最終因併發症而死亡。
就醫 將阿爾茨海默病分為痴呆前階段和痴呆階段,能夠更好地對本病進行研究和防治。當患者出現痴呆前階段的相關症狀時,即應儘早就醫。
當患者出現注意力難以集中、記憶力或思維能力減退、幻覺、錯覺等主觀症狀,達到影響正常工作和生活的程度時,患者首先應立即就醫,進行全面的評估和判斷,家屬還需對患者加以保護和照顧,以防出現危險。
就醫前應準備好個人病史(包括個人史和家庭史)、平時使用的藥物(包括處方藥、非處方藥、中藥、維生素或其他膳食補充劑等)、症狀記錄(尤其是關於記憶、認知、情緒、精神等方面的表現)等,以便醫生做出全面的診斷。
就診科室 有條件的醫院可於“記憶門診”就診;未開設記憶門診的醫院應於神經內科就診;就診時最好找認知障礙專科醫師診治。
相關檢查 包括反應能力、肌力和肌張力、視覺和聽覺、協調能力、平衡能力等檢查。
血、尿常規、血生化檢查均可正常,腦脊液檢查可發現澱粉樣蛋白-42(Aβ42)水平降低,總tau蛋白和磷酸化tau蛋白增高。
阿爾茨海默病早期腦電圖改變主要是波幅降低和α節律減慢。少數患者早期就有腦電圖α波明顯減少,甚至完全消失,隨病情進展,可逐漸出現較廣泛的θ活動,以額、頂葉明顯。晚期則表現為瀰漫性慢波。
CT檢查見腦萎縮、腦室擴大;頭顱MRI檢查顯示的雙側顳葉、海馬萎縮。SPECT灌注成像和氟脫氧葡萄糖PET成像可見
頂葉 、
顳葉 和
額葉 ,尤其是雙側顳葉的海馬區血流和代謝降低。使用各種配體的PET成像技術(如PIB-PET、AV45-PET)可見腦內的β-澱粉樣蛋白(Aβ)沉積。
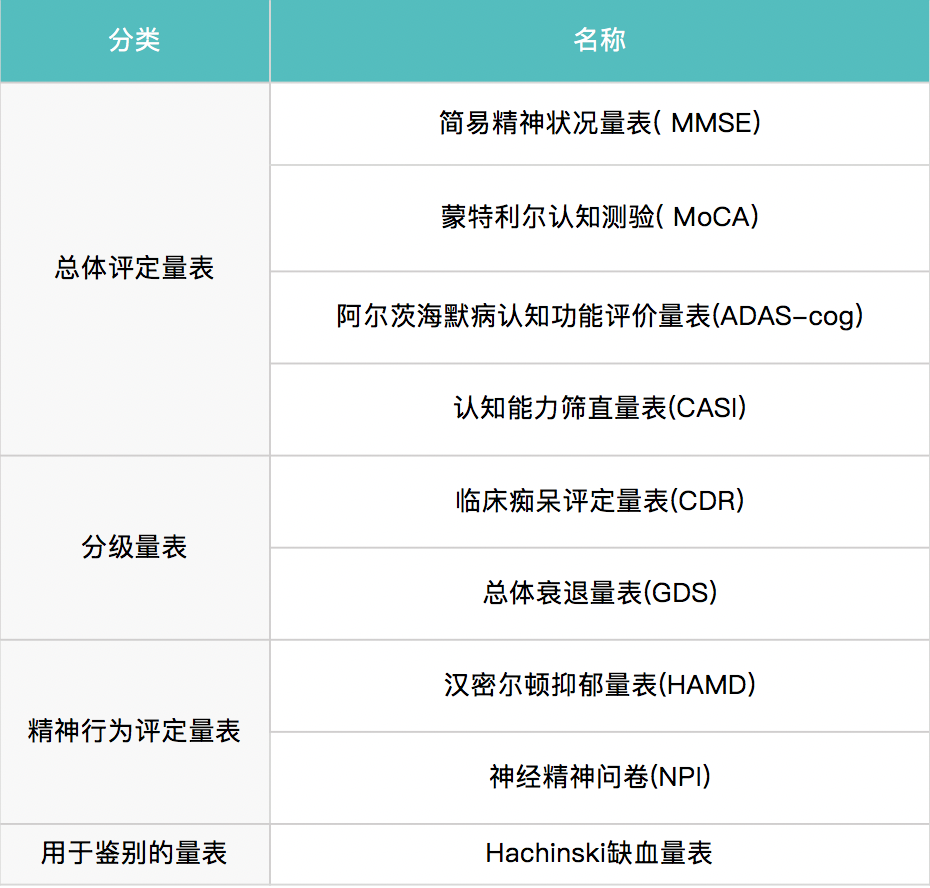
評估認知需要從記憶功能、言語功能、定向力、套用能力、注意力、知覺(視、聽、感知)和執行功能等七個領域進行。常用的工具有:
神經心理學檢查常用的工具
如果有明確家族史,可對APP、PSEN1、PSEN2和APOEε4等基因進行檢測,突變的發現有助於確診和疾病的提前預防。
阿爾茨海默病可以在無症狀期進行生物標誌物的診斷,如腦脊液中Aβ42、總tau蛋白和磷酸化tau蛋白以及APP、PSEN1、PSEN2基因突變。目前外周標誌物對早期診斷阿爾茨海默病的重要性越來越被重視。
鑑別診斷 血管性痴呆 (vascular dementia,VaD)與阿爾茨海默病表現類似,但病因、病理及治療和預後不同,具體見下表:
額顳葉痴呆 (FTD)是以進行性額葉和/或顳葉萎縮為共同特徵的一組疾病,但疾病早期常難以發現,隨疾病進展,檢查才能發現典型的局限性腦萎縮和代謝低下。
路易體痴呆 (dementia with Lewy bodies,DLB)患者與阿爾茨海默病相比,回憶及再認功能均相對保留,而言語流暢性、視覺感知及操作任務的完成等方面損害更為嚴重。在認知水平相當的情況下,DLB患者較阿爾茨海默病患者功能損害更為嚴重,運動及神經精神障礙更重。同時,該類痴呆患者的生活自理能力更差。
帕金森病痴呆(Parkinson disease dementia,PDD)指
帕金森病 患者的認知損害達到痴呆的程度。相對於其他認知領域的損害,PDD患者的執行功能受損尤其嚴重。PDD患者的短時記憶、長時記憶能力均有下降,但嚴重度比阿爾茨海默病輕。視空間功能缺陷也是常見的表現,其程度較阿爾茨海默病重。
治療 尚無特效藥能治癒阿爾茨海默病或者有效逆轉疾病進程,聯合使用藥物治療、非藥物治療和細心護理能夠減輕症狀和延緩病情發展。
藥物治療 N-甲基-D-門冬氨酸(NMDA)受體拮抗劑:美金剛能夠拮抗NMDA受體,具有調節谷氨酸活性的作用,現已用於中重度阿爾茨海默病患者的治療;
很多患者在疾病的某一階段出現精神症狀,如幻覺、妄想、抑鬱、焦慮、激越、睡眠紊亂等,可給予抗抑鬱藥物和抗精神病藥物,前者常用選擇性5-HT再攝取抑制劑,如
氟西汀 、
帕羅西汀 、
西酞普蘭 、
舍曲林 等,後者常用不典型抗精神病藥,如
利培酮 、
奧氮平 、
喹硫平 等。這些藥物的使用原則是:
低劑量起始;
緩慢增量;
增量間隔時間稍長;
儘量使用最小有效劑量;
治療個體化;
注意藥物間的相互作用。
手術治療 該疾病一般無需手術治療。
中醫治療 該疾病的中醫治療暫無循證醫學證據支持,但一些中醫治療方法或藥物可緩解症狀,建議到正規醫療機構,在醫師指導下治療。
支持治療 重度阿爾茨海默病患者常合併營養不良、肺部及泌尿系感染、壓瘡等併發症,應加強支持治療和對症治療。
其他治療 職業訓練、認知康復治療、音樂治療等。處於阿爾茨海默病痴呆前階段的患者,宜飲食調整(地中海飲食)、體力鍛鍊和認知訓練結合起來延緩認知功能下降。
預後 阿爾茨海默病病程約為5~10年,少數患者可生存超過10年,多因肺部感染、泌尿系感染及壓瘡等併發症而死亡。
研究 李文渝 在2006年的《科學》雜誌上發表了一篇開創性的論文,首次發現了一種被稱為TDP–43蛋白聚集在
額顳葉痴呆 (FTLD)和
漸凍症 (
ALS )中的作用。
2022年6月27日,
第二十四屆中國科協年會 上,中國科協隆重發布10個對科學發展具有導向作用的前沿
科學問題 ,其中包括“如何早期診斷無症狀期阿爾茨海默病”。
2022年9月27日,日本製藥巨頭衛材公司和美國生物技術公司渤健表示:3期臨床試驗
數據顯示 ,它們共同研發的治療阿爾茨海默病藥物能夠較明顯地減緩早期患者的疾病進程,達到了研究主要目標。衛材計畫2023年3月底前在美國、歐洲和日本申請取得藥管部門使用授權。
2022年11月,英國
卡迪夫大學 (Cardiff University)
失智症 研究所組成的一個國際團隊,對來自阿爾茨海默病患者和健康人的32,000個
遺傳密碼 進行了比較。這項研究發現了一些導致阿爾茨海默病發展的新基因和這些基因中的特定突變。他們在ATP8B4和ABCA1基因中發現了罕見的破壞性基因突變,這可能會增加患阿爾茨海默病的風險。研究結果發表在《自然–遺傳學》(Nature Genetics)雜誌上。研究題目“Exome sequencing identifies rare damaging variants in ATP8B4 and ABCA1 as risk factors for Alzheimer's disease”(
外顯子 組測序鑑定出 ATP8B4 和 ABCA1 中罕見的破壞性變異是阿爾茨海默病的危險因素)。
2022年11月30日,
香港中文大學 公布,由港中大
醫學院 領導的國際團隊成功研發全球首個人工智慧系統,只需通過分析“眼底相”(
視網膜 圖像)便能夠偵測阿爾茨海默病,
準確度 逾80%。
2023年2月,
首都醫科大學宣武醫院 神經疾病高創中心主任
賈建平 在國際知名阿爾茨海默病研究刊物上發表論文,公布了一例被
臨床診斷 為阿爾茨海默病的19歲患者——這是迄今世界上最年輕的阿爾茨海默病例。
2023年9月,人民網發文,在一項最新研究中,美國俄勒岡健康與科學大學由史蒂芬·巴克領導的科學家團隊,首次揭示了阿爾茨海默病和血管性痴呆的新病因:脫鐵性細胞死亡。這一過程由鐵在細胞內積聚引起,會破壞參與大腦免疫反應的小膠質細胞。相關論文發表於《神經病學年鑑》。
2024年2月,復旦大學科研團隊採用大規模蛋白質組學數據和人工智慧算法,發現了預測未來痴呆風險的重要血漿生物標誌物,可實現提前15年預測痴呆發病風險。相關成果發表在《自然·衰老》,《自然》主刊評價這項研究“標誌著向能在早期無症狀階段檢測阿爾茨海默病及其他類型痴呆的血液檢測方法邁進了一步。”
2024年2月19日,從香港科技大學獲悉,由科大校長、晨興生命科學教授兼香港神經退行性疾病中心主任葉玉如教授帶領的團隊成功研發了一項簡單、高效且入侵性低的阿爾茲海默症早期血液測試。該血液測試可同時檢測21種與阿爾茨海默病相關的血液蛋白生物標誌物的水平變化,從而揭示多個關鍵生理指標的變化,更準確檢測阿爾茨海默病和輕度認知障礙,以及密切監測病情發展。這一多維度的分析有助開發個性化的治療方案,即精準醫藥,將革新阿爾茨海默病的診斷和管理。科大研發的血液檢測可準確區分阿爾茨海默病患者(準確率超過96%)和輕度認知障礙患者(準確率超過87%),其準確率高於現有以Aβ42/40、NfL或p-Tau181為生物標誌物的血液檢測。
2024年2月,首都醫科大學宣武醫院賈建平教授團隊通過一項長達20年的研究,首次揭示了阿爾茨海默病(AD)從無症狀期到有症狀期腦脊液和影像學生物標誌物的動態變化規律,闡明了AD發病出現生理病理變化的關鍵時間節點, 為靶向Aβ(β澱粉樣蛋白)等相關病理蛋白的抗AD新藥提供了時間窗指導。2月22日,相關成果線上發表於《新英格蘭醫學雜誌》,這是中國AD領域學者首次在該雜誌發表研究型論著。
檢測試劑 2022年12月8日,
羅氏 宣布,其Elecsys β-Amyloid(1-42)和Elecsys Phospho-Tau(181P)
CSF 檢測試劑盒已獲得
美國食品和藥物管理局 (FDA)的510(k)上市許可。這是2款針對正接受評估阿爾茨海默症的55歲及以上成年患者的檢測試劑盒。
藥物研發 全球多家製藥公司在阿爾茲海默病治療藥物上都曾投入,但是針對β–澱粉樣蛋白的研究在臨床試驗環節就已經出局,如2012年,
輝瑞 、
強生 等宣布停止阿爾茨海默症藥物Bapinuezumab的研發;2018年6月,
禮來 公司宣布,其和阿斯利康公司正在停止口服
β分泌酶 裂解酶 (BACE)
抑制劑 Lanabecestat治療阿爾茨海默病的全球3期臨床試驗。
Aduhelm (aducanumab,
阿杜那單抗 )治療阿爾茨海默病患者,這是自2003年以來首個獲批用於阿爾茨海默病的新型療法。
九期一(
甘露特鈉膠囊 ),2019年中國國家藥品監督管理局有條件批准了甘露特鈉膠囊(
商品名 “九期一”)上市註冊申請。
2023年,江南大學胥傳來教授團隊研製出一種手性顆粒,有望用於治療阿爾茨海默症。相關研究成果11月10日發表在國際學術期刊《自然》的子刊《自然·衰老》上。
2023年12月13日衛材公司表示,將從12月20日起在日本銷售阿爾茨海默症藥物Leqembi。衛材及其合作夥伴渤健(Biogen)將在日本共同推廣該藥。
2024年1月,由瑞典和英國等多國研究人員組成的團隊在《美國醫學會雜誌·神經病學卷》月刊上發表研究文章說,一種被稱為p-tau217免疫測定法的血液檢測方法有助準確診斷阿爾茨海默病。
2024年1月,中國科學院深圳先進技術研究院訊息,科研人員開發了一種可靶向調控小膠質細胞的神經調控技術,有望對阿爾茨海默病相關毒性蛋白實現“定向清除”,為阿爾茨海默病靶向藥物的開發提供了全新的思路。相關研究成果1月30日晚間線上發表於國際權威期刊《神經元》。
2024年3月,天津大學生命科學學院教授常津與天津醫科大學總醫院副研究員竇妍合作,成功研發針對女性阿爾茲海默症患者的特異性納米藥物,有望為女性患者個性化治療帶來福音。相關成果已發表於國際權威期刊《今日納米》。
基因研究 2023年5月,極其罕見的可對抗阿爾茨海默病的基因,終於在第二名患者身上發現。一名男性身上一個新識別出的RELN基因罕見遺傳變異,與常染色體顯性遺傳性阿爾茨海默病(autosomal dominant Alzheimer's disease,英文縮寫ADAD)超過20年的復原力有關。
2023年3月3日,廈門大學醫學院官網發文稱,廈門大學細胞應激生物學國家重點實驗室、廈門大學醫學院神經科學研究所王鑫教授團隊的最新研究鑑定出另一個對於阿爾茨海默病至關重要的病理因子——β2–微球蛋白(簡稱B2M),並發現通過清除外周血中的β2–微球蛋白即能減輕阿爾茨海默病小鼠大腦中的神經損傷,因此他們提出β2-微球蛋白可能成為阿爾茨海默病的新治療靶點。相關研究成果近日發表在國際學術期刊《自然·神經科學》上。
2024年1月,英國《自然·醫學》雜誌最新發表的一項研究報告說,在接受屍源性生長激素治療的人群中發現了一些跡象可能與有爭議的阿爾茨海默病“傳染性”假說相關。這可能意味著,作為該疾病標誌的一種特定蛋白在一定條件下可在人與人之間傳播,並對接受相關治療的人的大腦造成損傷。但研究人員表示,相關風險可能很小。
2024年4月,美國威爾·康奈爾醫學院科學家開發出一種創新性人類神經元模型,詳細模擬了tau蛋白聚集體在大腦內的傳播,這一過程會導致阿爾茨海默病和額顳葉痴呆症患者認知能力下降。新模型有助科學家找到可能阻斷tau蛋白傳播的新治療靶點,是阿爾茨海默病研究領域的一項重大進展。相關論文發表於5日出版的最新一期《細胞》雜誌。
人文關懷 2022年9月,世界阿爾茨海默病月的主題是“知彼知己 早防早智——攜手向未來”。
2023年9月是世界阿爾茨海默病月,主題為“立防立治 無問早晚(Never too early, never too late)”。
參考來源: