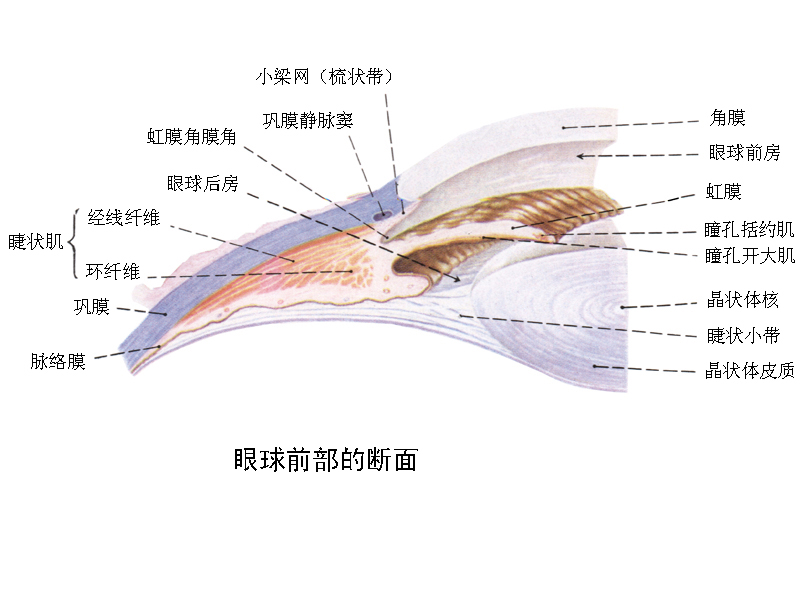
簡介
睫狀體在兩棲類以上的
脊椎動物眼內,在
晶狀體周圍有由於
脈絡膜前端肥厚而形成的細褶,以鋸狀緣(oraserrata)為界與脈絡膜的其他部分相區別,稱此為睫狀體。在睫體中,有
平滑肌或
橫紋肌的
睫狀肌(ciliary muscle)來調節晶狀體的
曲率半徑。在睫體的前端形成很多的睫狀突(ciliary process),在睫狀突和晶狀體之間有透明纖維,睫狀肌藉以對晶狀體曲率的調節。也稱為睫狀帶(zonula ciliaris)、鏈小帶(zonula zinnii)、提韌帶(suspensory ligament)等。睫狀體的表面,外側(深層)是由與網膜色素層相連的睫狀體色素上皮覆蓋著,內側(淺層,
晶狀體側)是由與網膜相接的網膜睫狀體部分覆蓋著。在魚類,代替睫狀體的是鐮狀突。
作用
睫狀體的功用是產生房水,並以舒張和收縮來調節眼的屈光能力。
睫狀體位置隱蔽,除在抗青光眼手術或虹膜根部離斷(圖1-87)等情況時很難直視,常需藉助UBM間接進行。
 圖1-86 睫狀體(後面觀)
圖1-86 睫狀體(後面觀)圖1-86 睫狀體(後面觀)
 圖1-87 虹膜根部離斷時見睫狀突
圖1-87 虹膜根部離斷時見睫狀突圖1-87 虹膜根部離斷時見睫狀突
發炎
前葡萄膜炎(anterior uveitis)又名
虹膜睫狀體炎(iridocyclitis),
虹膜發生炎症後常影響睫狀體,故臨床上單獨的
虹膜炎或睫狀體為是很少見的。常同時發病。
前葡萄膜炎又稱虹膜睫狀體炎,包括虹膜炎、睫狀體炎及虹膜睫狀體炎。因為虹膜和睫狀體在解剖上互相連線,關係密切,且同為虹膜大環供血,因此虹膜和睫狀體往往同時發炎。 虹膜睫狀體炎是常見的
致盲眼病之一,是最常見的一種
葡萄膜炎。臨床主要表現為眼紅痛、視力下降、房水混濁及
角膜後沉著物,若治療不及時可能會發生繼發
青光眼、並發白內障以及眼球萎縮等嚴重併發症而失明。
 睫狀體
睫狀體併發症
角膜混濁
表現為後彈力層皺褶和角膜上皮水泡樣角膜病變,晚期發生大泡性角膜病變。
2.
虹膜後粘連:
虹膜炎時,由於纖維素性滲出,使虹膜的瞳孔緣與晶體前囊之間產生粘連。早期粘連可用
擴瞳劑拉開,如果滲出物已機化,粘連牢固,用擴瞳劑不易拉開,或拉開部分粘連瞳孔呈花瓣狀邊緣不整。
瞳孔閉鎖
(seclusion of the pupil)
虹膜後粘連全部纖維化後永遠拉不開,且瞳孔緣與晶體前表面完全粘連,前後
房水循環中斷。
虹膜粘連
由於後房壓增加或滲出物蓄積使周邊
虹膜或虹膜根部與角膜後面粘連。
瞳孔膜閉
(occlusion of pupil):瞳孔區內沉積大量滲出物形成薄膜覆蓋在晶體前表面。
虹膜膨隆
由於
房水不能從後房向前流通,受阻在後房,使後房壓力增加,
虹膜被推向前方而呈膨隆狀態。
白內障
虹膜炎症時,
房水性質改變,房水中的炎症毒改變了晶體外在環境,從而也改變了晶體正常的生理代謝,導致晶體前後皮質都混濁,並很快形成完全性白內障。
青光眼
由於
房角粘連,瞳孔閉鎖,後房壓力增加,加上急性炎症期血管擴張、血漿漏出,前
房水粘稠度增高流出困難,導致
眼壓升高,形成繼發
青光眼。
眼底病變
眼球萎縮
睫狀體附近滲出性機化組織形成纖維膜牽引
視網膜脫離,破壞睫狀體使
房水分泌減少,
眼壓減低。加上睫狀體本身反覆發炎變成壞死組織,導致眼球縮小而萎縮。
臨床表現
自覺症狀
體徵
1.
睫狀充血:有明顯的睫狀充血,嚴重病例還可形成混合性充血和結膜
水腫。
2.角膜後沉著物(kerato-precipitates,KP):
房水中炎性細胞及纖維素由於角膜後面和
虹膜表面的溫差,隨著前房房水對流的離心力和重力影響粘著炎症後粗糙的角膜內皮上,即角膜後沉著物。沉著物多沉積在角膜中心偏下部呈三角形分布,尖端朝瞳孔區,大顆粒在下,小顆粒在上。
 睫狀體
睫狀體根據炎症性質,滲出物的輕重、時間的長短,大小形態、數量不同而表現各異。大的灰白色羊脂樣KP是慢性炎症的特點,多見於肉芽腫性葡萄膜炎;細小灰色塵埃狀KP多見於急性或非
肉芽腫性疾患。個別正常人亦可見到白色KP,而無
虹膜炎的表現,為生理性KP,故應結合臨床其他體徵進行鑑別確診.
3.
房水混濁:由於炎症使房水中蛋白含量增加,房水變混,在裂隙燈下房水呈灰白色反光帶,名為Tyndall征。表示為活性炎症體徵。重者可出現纖維素性及膿性滲出物,因重力關係沉積在前房下部顯示一液平面即為
前房積膿(hypopion)。如果血管破裂,紅細胞外溢,即產生
前房積血(hyphema)。
前房水內滲出物是
虹膜睫狀體炎的重要體徵,但需在
裂隙燈顯微鏡下熟練的眼科醫師方可辨認。有三種表現,一般同時出現,但不盡然。
2.房水閃光陽性:房水閃光即
丁道爾氏現象。正常情況下,丁道爾氏現象陰性。由於炎症,
房水內蛋白質及細胞數增加,當將
裂隙燈點狀光源照射到角膜上時,房水中即出現一道光束,將角膜和晶體連成一條光帶,正有如飛塵滿空間的房間射進一道光束之所見。
3.角膜後壁沉著物:簡稱KP,由淋巴細胞及
漿細胞組成,小點狀,新鮮炎症時呈色灰白,隨著炎症的消退而色變深。無數個小點在
角膜後壁排列成三角形狀,三角形之基底朝下。
4.
虹膜紋理不清:
虹膜炎時,虹膜血管擴張隨之
水腫浸潤,色澤變暗,虹膜表面紋理不清,在
肉芽腫性
虹膜睫狀體炎時,可見虹膜結節,有深層和淺層兩種。深層者位於瞳孔緣呈半透明小灰色團者稱koeppew結節,多見於亞急性或慢性炎症早期,數目多少不一,可在數天內消失。淺層結節多在虹膜捲縮輪的附近,故為Busacca結節。此結節可很快消失,偶爾可形成老化和新生血管。炎症反覆發
作時,
虹膜發生萎縮,其表面形成機化膜和新生血管,是為虹膜修復狀態。
 睫狀體
睫狀體5.瞳孔縮小:在
虹膜炎症早期,由於虹膜充血
水腫,細胞浸潤,以及滲出物毒素刺激瞳孔
括約肌及開大肌同時收縮,而表現出瞳孔縮小,無
對光反射或劉光反應不敏感。如後粘連廣泛成一周,則稱為瞳孔閉鎖,因
房水不能從後房流人前房,可發生
繼發性青光眼。大量炎症滲出物覆蓋在瞳孔區,機化後稱為
瞳孔膜閉。
6.
玻璃體混濁:睫狀體和玻璃體相鄰,虹膜睫狀炎的細小塵埃及絮狀滲出物可以侵入晶體後腔及玻璃體前部,使其混濁。
7.睫狀壓痛,指睫狀體部位的
壓痛。檢查時囑患者下視,壓者以手指於
上瞼觸壓眼球,有疼痛時為睫狀壓痛陽性,為睫狀體部炎症的表現。此外本病應與急性充血性
青光眼、
急性結膜炎(特別是流行季節易忽略)鑑別(見青光眼)。
【治療】
西藥治療
(1)
散瞳:對於抑制炎症、減少滲出和防止後粘連都極為有利。常用藥為
阿托品液或膏,如用阿托品液,應注意壓迫淚囊,以防中毒(因用1%—2%阿托晶液濃度較高)。
②較重者可配合球結膜下注射地塞米松,每次2.5-3mg,每日或隔日1次。
③嚴重者還應配合全身用藥,靜脈或口服激素。如強的松每日可用30—60mg,早8點頓服,病情好轉後逐漸減量
(3)濕熱敷,每日2—3次,每次20-30分鐘。
討論
散瞳的主要作用在於預防
虹膜後粘連,以避免併發症的發生,同時麻痹瞳孔
括約肌及
睫狀肌,減輕疼痛和充血
水腫等
炎症反應,有利於病情恢復。在散瞳方法上遵循先弱後強的原則,根據患者虹膜炎症反應,靈活選擇散瞳劑。炎症重者首選
阿托品眼液,中度重者選
後馬托品眼液,輕度炎症反應者選用
托吡卡胺眼液。炎症恢復期,阿托品眼液改為後馬托品眼液,點眼次數逐漸減少。有虹膜粘連不易散開時,可結膜下注射混合散瞳劑。本組病例中,靈活套用
散瞳劑治療
虹膜睫狀體炎,對其併發症的預防有著重大意義。
解離脫離
睫狀體脫離:睫狀體與鞏膜分離,但是未與鞏膜突分離,前房不與脈絡膜上腔溝通,
前房角鏡檢查正常。
 圖1-86 睫狀體(後面觀)
圖1-86 睫狀體(後面觀) 圖1-87 虹膜根部離斷時見睫狀突
圖1-87 虹膜根部離斷時見睫狀突 睫狀體
睫狀體 睫狀體
睫狀體 睫狀體
睫狀體