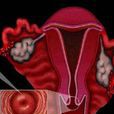
位置,子宮頸作用,宮頸構成,子宮頸異常,陰道乳酸桿菌,宮頸檢查,做宮頸疾病的篩查,TCT檢查宮頸癌,宮頸刮片,陰道式B超檢查,宮頸自我修復,宮頸炎症,病因,症狀,診斷,檢查,治療,宮頸保養,子宮,相關疾病,子宮頸癌,子宮糜爛,病因學,病理改變,臨床表現,診斷,治療原則,手術治療,手術併發症,放射治療,化學治療,併發症,預後,轉移與擴散,子宮肌瘤預防,
位置
子宮頸位於子宮下部,長2.5~3cm,上端與
子宮體相連,下端深入
陰道。
子宮頸作用
子宮頸突出於陰道內,內含有腺體,可分泌一種粘液,即
宮頸粘液,這種粘液的
性狀和量的多少,與
子宮內膜一樣,受
卵巢功能的影響並呈明顯的周期性變化。
排卵期,在雌激素作用下,宮頸粘液稀薄,有利於
精子通過,與此同時,精子還能從子宮頸粘液中攝取養分,增加其活力,促進精子與
卵子結合。而排卵後,在
孕激素作用下,
宮頸粘液減少而粘稠,並可在子宮頸管內形成粘液栓,使宮頸與外界分開,產生保護作用,同時,不利於精子通過子宮頸。
⑴子宮頸是精子通過的第一關。它分泌粘液。隨著
月經周期的改變,在
雌激素的作用下,宮頸粘液變得很稀薄,有利於精子穿過。
⑵子宮頸管是精子貯藏的地方。它的內壁有很多隱窩與裂隙,精子可暫時存貯1~2周,等獲得能量,再進入子宮。
⑶妊娠後為適應胎兒的生長,子宮不斷增大。但子宮頸仍保持關閉狀態,保證了胎兒在於它內安全生長,直到妊娠足月。
⑷妊娠足月,分娩期的子宮頸逐漸變軟,開始擴張,子宮口開大,由0.5厘米開大至10厘米,為胎兒順利娩出打開第一道大門,因此,子宮頸是胎兒娩出的必經之路。
⑸有人認為子宮頸也是性敏感的器官,與性生活有一定關係。
宮頸構成
子宮頸位於子宮下部,近似圓錐體,長2.5~3cm,上端與
子宮體相連,下端深入陰道。陰道頂端的穹隆又將子宮頸分為兩部分:宮頸突入陰道的部分稱宮頸陰道部,在陰道穹隆以上的部分稱宮頸陰道上部。宮頸的中央為前後略扁的長梭性管腔,其上端通過宮頸內口與子宮腔相連,其下端通過宮頸外口開口於陰道。內外口之間即宮頸管。宮頸外口未生育女性呈圓形,經陰道分娩生育過的婦女呈橫裂形。
宮頸的大小與宮體比例隨年齡及內分泌狀態等而變化。宮頸壁由黏膜、肌層和外膜組成。
①
宮頸管黏膜即子宮頸內膜,有分泌黏液的單層柱狀上皮覆蓋,上皮在固有層下陷成腺
樣隱窩,習慣稱為子宮頸腺,能分泌黏液,成為
白帶的主要組成部分; ②在宮頸管內膜表面和腺體柱狀上皮下方、基底膜上方有儲備細胞,具有增生和可以分化為柱狀上皮細胞和化生為鱗狀上皮的雙向分化潛能;
 子宮頸
子宮頸④子宮頸
管柱狀上皮和宮頸外面的陰道鱗狀上皮相交界區稱宮頸上皮移形帶或轉化區,兩種細胞的交界區位置並非一成不變,隨女性體內雌
激素水平的高低、年齡、內分泌、陰道pH值和
病理狀態不同而可有位置移動。若雌激素水平高,如生育期年齡婦女,移形帶向宮頸外口外移,使宮頸管內柱狀上皮因外移而暴露在外。子宮頸的血供主要來自
子宮動脈,其在宮旁組織到達子宮外側,距宮頸內口水平約2cm橫跨
輸尿管至子宮側緣,此後分為上、下兩支,下支分布於子宮頸及
陰道上段,稱宮頸陰道支,
靜脈相伴而行。子宮頸的神經主要來自骶前神經叢,大部分在宮頸旁形成骨盆神經叢,分布於宮體、宮頸等。宮頸長度是4cm左右,宮頸寬度是4mm左右,都是4隻是單位不同。正常單胎孕婦各不同孕周組間宮頸長度及宮頸管寬度無明顯不同,均無宮頸內口開大。
陰道B超測量宮頸長度和宮頸寬度,是預測先兆流晚期產和早產宮頸因素的重要手段,統計顯示宮頸長度平均為(36±5)mm,宮頸管寬度為(4±1)mm。以宮頸長度≤26mm為界值,預測先兆早產孕婦發生早產的敏感性為100%,特異性為81%,陽性預測值為55%,陰性預測值為100%。宮頸過短和過寬,是宮頸機能不全的表現。
子宮頸異常
子宮頸異常對生育的影響有哪些?
子宮頸異常對生育的影響一:粘稠的子宮腔粘液、粘稠的粘液會使得精子的運動受到很大的異性,一般情況下女性的輕度宮頸糜爛對於生育的影響不大大多數沒有影響,但是宮頸糜爛到了中後期會使得你別笑的孕育受到影響主要粘稠的分泌液使得精子無法進入宮頸。
子宮頸異常對生育的影響二:分泌物影響、因為患者的宮頸糜爛會使得分泌五中存在著大量的白細胞以及致病的病毒,這些白細胞和病毒不但會使得患者的
陰道受到破壞,還會使得女性的精子活力受到很大的影響。
子宮頸異常對生育的影響三:宮頸黏膜、宮頸黏膜因為炎症的刺激會使得宮頸息肉的產生,宮頸息肉會使得宮頸口的堵塞造成男性
精子無法正常通過。
陰道乳酸桿菌
陰道微生物菌群主要棲居在陰道側壁的黏膜、皺褶中,其次在陰道穹窿和宮頸處。健康婦女陰道排出物中的活菌數為100~1億個/毫升。目前公認的陰道正常菌群中最重要的成員是乳酸桿菌,其數量可達 8000萬個/毫升,其功能主要是保護陰道不受外來菌的侵襲,是陰道的“健康衛士”,所以醫學上常以陰道分泌物中pH4來確定陰道的清潔度及判斷陰道自潔功能的好壞。有些人誤以為外陰用清水洗最保險,甚至陰道瘙癢後用熱水燙洗,他們還說燙洗之後很舒服。其實,陰道就如口腔一樣受細菌侵入,口水和陰道分泌物一樣也有自潔功能,口腔它不會比陰道更髒,但我們為什麼要早晚擦牙。同樣道理,私處也要進行日常護理,每天清洗外陰時,選用Ph4弱酸配方的女性護理液更適合。違反常識自以為是反而會使外陰的菌群失調、局部發炎,使瘙癢更重,甚至引起陰道炎陰道乾澀,性生活不愉快。很多有害細菌侵入陰道先在陰道側壁的黏膜、皺褶處,這是輕微感染,一般用女性護理液清洗外陰保持陰道自潔功能便可解決,但有害細菌繼續進入陰道穹窿和宮頸處就會引起陰道炎。這時靠陰道自潔功能不能解決問題,要用洗液,最好能深入到陰道穹窿和宮頸處,導管長度是根據女性生理特徵而定,這才能對穹窿部位的炎症有明顯改善。如潔陰洗液用的專利八孔噴嘴可以做到深入到陰道穹窿和宮頸處。而一般產品很難到達這個部位,所以容易造成婦科炎症復發。
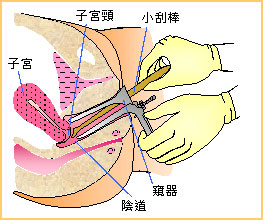
宮頸檢查
觀察宮頸上有沒有腫物、糜爛、潰瘍、息肉,宮頸大小是否正常,表面是否光滑,質地是否過硬,有無子宮脫垂。正常宮頸周邊隆起,中間有孔。未產婦呈圓形,已產婦呈“一”字形,質韌,肉紅色,表面光滑。如檢查時正常,則指的是,光、質中、無癢痛等等。如發現異常,則會詳細描述糜爛的分度(輕、中、無),宮頸肥大的程度,以及贅生物的大小、位置等。一般來說,婦科常規檢查中包括對外陰、陰道、宮頸以及子宮的大小、形態、位置以及輸卵管、卵巢的檢查。
做宮頸疾病的篩查
宮頸疾病是女性患者的高發病。以福州省為例,在由福州省婦聯、福州市婦聯推出的“2005年福建婦女安康工程”普查中,隨機抽檢統計結果患宮頸疾病的患者比例達到了68%,且有不少婦女同時存在2~5種疾病!尤其是早婚早育、有流產史、性病史、擁有多名性伴侶的女性,都是宮頸癌的高發人群。以下幾類人群需要是宮頸疾病的高發人群,要嚴防疾病感染,應定時檢查:出現
白帶異常、
外陰瘙癢、下腹墜痛、腰酸乏力、月經不調等症狀者;性生活史3年以上者;經常及不定期服用避孕藥者;有2個以上性伴侶者;有過流產史者;已生育女性;偶有不正常症狀出現,一直未就醫者;以上幾類人群一直是宮頸疾病的高發人群,總發病率達90%左右。必須嚴格注意醫學意義的生理衛生。定時進行婦科檢查,以免發生不良後果。
TCT檢查宮頸癌
TCT檢查和診療手段是國際上較先進的,與傳統的宮頸刮片巴氏塗片檢查相比明顯提高了標本的滿意度及宮頸異常細胞檢出率。tct宮頸防癌細胞學檢查對宮頸癌細胞的檢出率為100%,同時還能發現部分癌前病變,微生物感染如黴菌、滴蟲、病毒、衣原體等。宮頸TCT測試明顯提高了子宮頸細胞樣本的檢測質量。常規巴氏塗片由於血液、粘液、炎症等因素影響,常使樣本模糊,存在檢測誤差.在臨床實驗中,宮頸TCT測試模糊子宮頸細胞樣本的數量,可以明顯提高癌變細胞的檢測率,並相應減少需要重複做巴氏測試的次數,從而降低了患者因被重做測試而引起的不必要的擔心。常規巴氏塗片誤差的減少勢必將前期癌變的檢測工作提高到一個新的階段,並使那些早期癌變患者得到及早的、更有效的治療。
宮頸刮片
宮頸刮片的做法:在充分暴露子宮頸外口後,將刮片在子宮頸外口處旋轉一周即360度,輕輕刮取該處的黏膜及分泌物。然後將取下的分泌物均勻地塗在有編號的玻片上,立即固定於95%的乙醇內15分鐘,取出後用巴氏染色法染色。宮頸刮片:是篩查早期宮頸癌的重要方法。故又稱“防癌塗片”。報告形式主要為分級診斷及描述性診斷兩種。目前中國多數醫院仍採用分級診斷,臨床常用巴氏分級分類法:巴氏Ⅰ級:正常; 巴氏Ⅱ級:炎症,指個別細胞核異質明顯,但不支持惡性,余均為ⅡA;巴氏Ⅲ級:可疑癌;巴氏Ⅳ級:重度可疑癌。巴氏V級:癌。由於巴氏5級分類法,主觀因素較多,各級之間無嚴格的客觀標準,故目前正逐漸為TBS分類法替代,而後者需專業醫師方可讀懂。故目前國內許多醫院常利用電子陰道鏡局部放大10~40倍的功能,進行宮頸可疑部位的染色,從而重點取材,以提高病變的檢出率。
陰道式B超檢查
婦科檢查新技術主要用於
子宮內膜疾病、
宮頸疾病、子宮肌瘤、
卵巢腫瘤的診斷以及懷孕早期胚胎髮育情況的檢查。
宮頸自我修復
宮頸糜爛的癒合過程一般分為兩種形式,一種為糜爛面附近的鱗狀上皮向覆蓋糜爛面的柱狀上皮下生長,逐漸將柱狀上皮推移,最後完全替代柱狀上皮覆蓋整個糜爛面,這是由鱗狀上皮直接覆蓋的形式;另一種形式為間接替代。正常情況下,在柱狀上皮下存在著一種較少的圓形細胞,稱為儲備細胞,這種細胞具有一定的增生和分化能力,這些儲備細胞不斷增生、分化為鱗狀上皮細胞,代替柱狀上皮細胞覆蓋整個糜爛面,使糜爛面重新被鱗狀上皮覆蓋而癒合。在癒合過程中,新生的鱗狀上皮往往呈片狀散在分布,或呈條索狀走行於糜爛面中。由於這種新生的鱗狀上皮生於有炎症改變的組織之上,所以極易脫落。一旦遭受刺激,又重新出現糜爛,這種修復與脫落的反覆出現,是糜爛不易痊癒的原因。
宮頸炎症
病因
慢性宮頸炎發生於急性宮頸炎之後,或由於分娩、流產或手術損傷宮頸後發生。病原體主要為葡萄球菌、鏈球菌、大腸桿菌和厭氧菌,其次是淋病雙球菌、結核桿菌、原蟲中有滴蟲和呵米巴。特殊情況下為化學物質和放射線所引起。本病的病理變化表現為宮頸糜爛、宮頸肥大、宮頸息肉、宮頸腺體轟腫和宮頸內膜炎。
症狀
主要症狀是
白帶增多。由於病原菌的不同,白帶的顏色、量也有所不同。白帶可為粘稠的或胺性的,有時可帶有血絲或少量血液,也可有接觸性出血。下腹或腰瓶卵經常出現疼痛,盆腔部可發生下墜痛或痛經,常於月經期、排便或性交時加重。此外,可出現月經不調和不孕。
診斷
宮頸糜爛是子宮頸炎最常見的病變,其糜爛面積大小可為三度:輕度,糜爛面積小於整個宮頸面積的1/3;中度,糜爛面積占整個宮頸面積的1/3-2/3。重度,指糜爛面積占整個宮頸面積的2/3以上。根據糜爛的深淺度,可分為單純型、顆粒型和乳突型三型。子宮頸糜爛與早期子宮頸癌從外觀上難以鑑別,須作宮頸刮片檢查,必要時作活檢以確定診斷。
檢查
一、宮頸刮片細胞學檢查。這是婦科
宮頸炎的常規檢查,簡便易行,經濟有效,是最重要的輔助檢查及防癌普查首選的初篩方法。
二、碘試驗和肉眼觀察方法。這種十分簡單、廉價,至少可檢出2/3的病變。作為宮頸癌初篩方法即用3%-5%醋酸溶液塗抹宮頸後。觀察宮頸上皮對醋酸的反應,再在白色病變區取活檢。
三、婦科檢查。重點檢查宮頸的大小、外形、質地、宮頸管粗細,是否有接觸性出血,其次檢查外陰、陰道、子宮及宮旁組織的情況(卵巢、輸卵管、盆腔淋巴結等)。
治療
治療前常規先作宮頸刮片,以排除早期宮頸癌。治療原則以局部治療為主。
治療方法:
1、物理療法:
a. 電熨,治療時間應在月經乾淨後3~7天內進行,有急性生殖器炎症時禁用;
b. 冷凍療法,採用快速低溫,其溫度為-196c,與冷凍接觸的組織快速降至-40~-45c。c. 雷射治療,採用雷射使糜爛組織炭化結韌,症脫落後創而為新生的鱗狀上皮覆蓋。
2、藥物治療:上藥之前,需用清洗陰道,常用的方法有陰道抹洗、陰道沖洗或稱陰道灌洗。陰道洗淨的藥可用女性護理液、1/2000的新潔爾滅或1/5000的高錳酸鉀液。
3、手術治療:
a. 宮頸息肉行摘除術;常規送病理檢查;
b. 宮頸炎治療效果不顯著或無效者,可行宮頸雛行切除術。
宮頸保養
1、潔身自愛,防止性亂;
2、圍產保健,預防宮脫;
3、注意經期衛生和外陰衛生,不要隨便用什麼藥用洗液清洗,這樣會破壞
陰道自潔功能,每天只需用弱酸性女性護理液清洗外陰,保持陰部乾爽,防止“紅顏殺手”悄然襲擊;
4、不要濫用催產素藥,激素藥物;
5、做婦科手術,一定要選擇去正規醫院實施;
6、定期婦檢,有病早治。
宮頸糜爛的預防方法其時很簡單:保持精神愉快,增強抗病能力;做好避孕節育,免受流產刮宮的痛苦和創傷;保持外陰清潔,沒有感染,不要用各種沖洗液,以免破壞陰道天然防護屏障,以至越洗越煩。
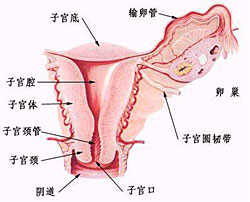
子宮
子宮——子宮位於骨盆腔中央,呈倒置的梨形,前面扁平,後面稍突出,成年的子宮長約7~8cm,寬4~ 5cm,厚2~3cm,子宮腔容量約5ml。
子宮上部較寬,稱
子宮體,其上端隆起突出的部分, 叫
子宮底,子宮底兩側為子宮角,與輸卵管相通。子宮的下部較窄,呈圓柱狀,稱子宮頸。子宮為一空腔器官,腔內覆蓋有黏膜,稱
子宮內膜,從
青春期到年期,子宮內膜受
卵巢激素的影響,有周期性的變化並產生
月經。性交時,
子宮為
精子到達
輸卵管的通道。受孕後,子宮為胚胎髮育、成長的場所。
分娩時,子宮收縮,使胎兒及其附屬物娩出。
 子宮頸
子宮頸子宮腔為一上寬下窄的三角形,在子宮體與子宮頸之間形成最狹窄的部分,稱子宮頰部,在非
孕期,長約1cm,其下端與子宮頸內腔相連。子宮頸內腔呈棱形,稱為子宮頸管,成年婦女長約3cm,其下端稱為子宮頸外口,連線陰道頂端。未產婦的子宮頸外口呈圓形,已產婦的子宮頸外口,由於受分娩的影響,形成大小不等的橫裂,而分成前後兩唇。
正常的子宮有較大的活動性,但一般呈前傾前屈位。主要依賴於子宮的圓韌帶、闊韌帶、主韌帶和子宮骶骨韌帶的依託及骨盆底肌肉和筋膜的支托作用。子宮位置的異常往往會降低女性的受孕率,甚至導致女性不孕。
子宮是女性重要的生殖器官,它是產生月經和孕育的胎兒的重要場所,這些生理功能主要取決於
子宮內膜正常的周期性變化。而這種變化,則受到
卵巢分泌的雌激素和孕激素的控制。
相關疾病
子宮頸癌
子宮頸癌在世界各地都有發生,是人體最常見的癌瘤之一,不但在女性生殖器官癌瘤中占首位,而且是女性各種惡性腫瘤中最多見的癌瘤,但其發病率有明顯的地區差異。中國
宮頸癌的發生,在地理分布上的特點是高發區常連線成片。各省
宮頸癌相對高發區的市、縣也常有互相連線現象。總的趨勢是農村高於城市、山區高於平原。根據29個省、市、自治區回顧調查中國宮頸癌死亡率占總癌症死亡率的第四位,占女性癌的第二位。宮頸癌患者的平均發病年齡,各國、各地報導也有差異,中國發病年齡以40~50歲為最多,60~70歲又有一高峰出現,20歲以前少見。
子宮糜爛
宮頸糜爛對懷孕的影響,主要是依宮頸糜爛的嚴重程度而定。從臨床上看,糜爛面積小於整個子宮頸面積的1/3時為輕度宮頸糜爛,不會影響懷孕。但是,輕度宮頸糜爛如果不及時治療,很有可能發展成中度甚至是重度宮頸糜爛。此時因宮頸分泌物會明顯增多,質地黏稠,並含有大量白細胞,影響精子的穿透和活動度,從而減少受孕的機會。所以,即便只是輕度宮頸糜爛,最好也是治療後再考慮懷孕。
此外,宮頸黏液的質地及分泌量直接關係著精子能否通過宮頸進入宮腔,正常情況下,
排卵期時在雌性激素的作用下,宮頸黏液中水份分泌量較多,質地稀薄,利於精子穿過,發生宮頸糜爛時,尤其是中重度宮頸糜爛時,宮頸分泌物會明顯增多,質地粘稠,並含有大量的白細胞,這對精子的活動度會產生不利影響,同時妨礙精子進入宮腔,從而影響受孕
病因學
關於子宮頸癌的發病原因尚不清楚,國內外大量資料證實,早婚、早育、多產及
性生活紊亂的婦女有較高的患病率。目前也有認為
包皮垢中的膽固醇經細菌作用後可轉變為致癌物質。也是導致
宮頸癌的重要誘因。
近年來還發現子宮頸癌與性交而傳染的某些病毒有一定關係,如:①人類疤疹病毒Ⅱ型(HSV—2),因HSV—2抗體檢查在浸潤性宮頸癌的病人中80%~100%陽性;②
人類乳頭瘤病毒(HPV),對各類宮頸癌組織進行HPV特異性抗原的檢測,均提示子宮頸癌的發病與HPV感染有關;③人類
巨細胞病毒(CMV)。國內外均有報導,子宮頸癌前病變
不典型增生患者血清CMV抗體滴度均高;動物實驗證明CMV-DNA具有惡性轉化能力。因此,病毒感染成為近年來研究宮頸癌發病原因的重要課題之一。
病理改變
(一)目觀 在發展為浸潤癌前,肉眼觀察無特殊異常,或類似一般
宮頸糜爛。隨著
浸潤癌的出現,宮頸可表現以下四種類型:
⒈糜爛型:環繞宮頸外口表面有粗糙的顆粒狀糜爛區,或有不規則的潰破面、觸及易出血。
 子宮頸
子宮頸⒉外生型:又稱增生型或菜花型。由
息肉樣或乳頭狀隆起,繼而發展向
陰道內突出的大小不等的菜花狀贅生物,質脆易出血。
⒊內生型:又稱浸潤型。癌組織
宮頸深部組織浸潤、
宮頸肥大而硬,但表面仍光滑或僅有淺表潰瘍。
⒋潰瘍型:不論外生型或內生型進一步發展後,癌組織壞死脫落,形成潰瘍,甚至整個子宮頸為一大空洞所替代,因常有
繼發性感染,故有惡臭的分泌物排出。子宮頸癌尤其是腺癌也可向頸管內生長,使子宮頸成桶狀增大,這也是內生型的一種。
(二)鏡查
⒈不典型增生:不典型增生表現為底層細胞增生,底層細胞不但增生,而且有細胞排列紊亂及細胞核增大、濃染、染色質分布不均等核異質改變。
不典型增生可分為輕、中及重度。①輕度不典型增生(間變I級):上皮細胞排列稍紊亂,細胞輕度異型性,異型上皮占據上皮層的下三分之一。②中度不典型增生(間變Ⅱ級):上皮細胞排列紊亂,異型性明顯,異型上皮占據上皮層的下三分之二。③重度非典型增生(間變Ⅲ級):幾乎全部上皮極性紊亂或極性消失,細胞顯著異型性和原位癌已不易區別。
⒉原位癌:原位癌(CIS)又稱上皮內癌。上皮全層極性消失,細胞顯著異型,核大,深染,染色質分布不均,有核分裂相。但病變仍限於上皮層內,未穿透基底膜,無間質浸潤。異型細胞還可沿著
宮頸腺腔開口進入移行帶區的宮頸腺體,致使腺體原有的
柱狀細胞為多層異型
鱗狀細胞所替代,但腺體基底膜仍保持完整,這種情況稱為
宮頸原位癌累及腺體。
⒊鏡下早期浸潤癌:鏡下早期浸潤癌在原位癌基礎上,偶然可發現有癌細胞小團已穿破基底膜,似淚滴狀侵入基底膜附近的間質中,浸潤的深度不超過5mm,寬不超過7mm,也無癌灶互相融合現象,也無侵犯間質內脈管跡象時,臨床上無特徵。
⒋鱗狀上皮浸潤癌:當癌細胞穿透上皮基底膜,侵犯間質深度超過5mm,稱為鱗狀上皮浸潤癌。在間質內可出現樹枝狀、條索狀,瀰漫狀或團塊狀癌巢。
根據
病理切片,癌細胞分化程度可以分為三級:①I級:分化好。癌巢中有相當數量的角化現象,可見明顯的
癌珠。②Ⅱ級:中等分化(達
宮頸中層
細胞的分化程度),癌巢中無明顯角化現象。③Ⅲ級:未分化的
小細胞(相當於宮頸底層的未分化細胞)。
⒌腺癌:腺癌來源於被覆宮頸管表面和頸管內腺體的柱狀上皮。鏡檢時,可見到腺體結構,甚至腺腔內有乳頭狀突起。腺上皮增生為多層,細胞低矮,異型性明顯,可見核分裂相。如癌細胞充滿腺腔,以致找不到原有腺體結構時,往往很難將腺癌與分化不良的鱗癌區別。如腺癌與鱗癌並存時稱為宮頸腺、鱗癌。腺、鱗癌惡性程度高,轉移早、預後差。
臨床表現
(一)
陰道出血當癌腫侵及間質內血管時開始出現流血。最早表現為任何年齡的婦女,性交後或雙合診後有少量出血或
陰道排液增多者。尤其在
絕經前後少量斷續不規則,晚期流血增多,甚至因較大血管被侵蝕而引起致命的大出血。一般外生型癌出血較早,血量也多;內生型癌出血較晚。
(二)陰道排液 一般多發生在陰道出血之後,最初量不多,無臭。隨著癌組織潰破,可流漿液性分泌物;晚期癌組織壞死,感染則出現大量膿性或米湯樣惡臭
白帶。
(三)疼痛 為晚期癌症狀。當宮頸旁組織明顯浸潤,並已累及盆壁,
閉孔神經,腰能神經等,可出現嚴重持續的腰骶部或坐骨神經疼痛。盆腔病變廣泛時,可因
靜脈和淋巴回流受阻,而導致患側下肢腫脹和疼痛。
診斷
根據病史和臨床表現,尤其有
接觸性出血者,首先應想到有
宮頸癌的可能,應做詳細的全身檢查及婦科檢查,並採用以下輔助檢查:
(一)子宮頸刮片細胞學檢查 是發現
宮頸癌前期病變和早期宮頸癌的主要方法。但注意取材部位正確及鏡檢仔細,可有5%~l0%的假陰性率,因此,均應結合臨床情況,並定期檢查,以此方法作篩選。
(二)碘試驗 正常宮頸或陰道鱗狀上皮含有豐富的糖原,可被碘液染為棕色,而宮頸
管柱狀上皮,宮頸糜爛及異常鱗狀上皮區(包括
鱗狀上皮化生,不典型增生,原位癌及浸潤癌區)均無糖原存在,故不著色。臨床上用
陰道窺器暴露宮頸後,擦去表面粘液,以碘液塗抹宮頸及穹窿,如發現不正常碘陰性區即可在此區處取活檢送
病理檢查。
(三)
宮頸和宮頸管
活體組織檢查在宮頸刮片細胞學檢查為Ⅲ~Ⅳ級以上塗片,但
宮頸活檢為陰性時,應在宮頸鱗一柱交界部的6、9、12和3點處取四點活檢,或在碘試驗不著色區及可疑癌變部位,取多處組織,並進行
切片檢查,或套用小刮匙搔刮宮頸管,將刮出物送病理檢查。
(四)陰道鏡檢查 陰道鏡不能直接診斷癌瘤,但可協助選擇活檢的部位進行宮頸活檢。據統計,如能在
陰道鏡檢查的協助下取活檢,早期宮頸癌的診斷準確率可達到98%左右。但陰道鏡檢查不能代替
刮片細胞學檢查及活體組織檢查,也不能發現宮頸管內病變。
(五)
宮頸錐形切除術在活體組織檢查不能肯定有無浸潤癌時,可進行宮頸錐形切除術。但目前診斷性
宮頸錐形切除術已很少採用。當宮頸癌確立後,根據具體情況,可進行肺攝片,
淋巴造影,
膀胱鏡,直腸鏡檢查等,以確定宮頸癌臨床分期。
治療原則
⒈不典型增生:活檢如為輕度非典型增生者,暫按炎症處理,半年隨訪刮片和必要時再作活檢。病變持續不變者可繼續觀察。診斷為中度
不典型增生者,應適用雷射、冷凍、電熨。對重度不典型增生,一般多主張行全
子宮切除術。如迫切要求生育,也可在錐形切除後定期密切隨訪。
⒉原位癌:一般多主張行全子宮切除術,保留雙側
卵巢;也有主張同時切除
陰道1~2cm者。近年來國內外有用雷射治療,但治療後必須密切隨訪。
⒊鏡下早期浸潤癌:一般多主張作擴大全子宮切除術,及1~2cm的陰道組織。因鏡下早期浸潤癌淋巴轉移的可能性極小,不需消除盆腔淋巴組織。
⒋浸潤癌:治療方法應根據臨床期別,年齡和全身情況,以及設備條件。常用的治療方法有放射、手術及化學藥物治療。一般而言,放療可適用於各期患者;Ⅰb至Ⅱa期的手術療效與放療相近;
宮頸腺癌對放療敏感度稍差,應採取手術切除加放療綜合治療。
手術治療
採用廣泛性
子宮切除術和盆腔
淋巴結消除。切除範圍包括全子宮、雙側附屬檔案、
陰道上段和陰道旁組織以及盆腔內備組淋巴結(子宮頸旁、閉孔、髂內、髂外、髂總下段淋巴結)。手術要求徹底、安全、嚴格掌握適應徵、防止併發症。
手術併發症
⒉手術併發症的處理,近年來,由於手術方法和麻醉技術的改進,預防性抗生素的套用,以及術後採用
腹膜外負壓引流等措施,上述併發症的發生率已顯著減少。
放射治療
為宮頸癌的首選療法,可套用於各期宮頸癌,放射範圍包括子宮頸及受累的陰道、子宮體、宮旁組織及盆腔淋巴結。照射方法一般都採取用內外照射結合,內照射主要針對宮頸原發灶及其鄰近部位,包括子宮體、陰道上部及其鄰近的宮旁組織(“A”)點。外照射則主要針對盆腔淋巴結分布的區域(“B”)點。內放射源採用腔內鐳(Ra)或137銫(137Cs),主要針對宮頸原發病灶。外放射源採用60鑽(60Co),主要針對原發病灶以外的轉移灶,包括盆腔淋巴結引流區。劑量一般為60Gy。目前對早期宮頸癌多主張先行內照射。而對晚期癌,特別是局部瘤體巨大,出血活躍,或伴感染者則以先行外照射為宜。
化學治療
到目前為止子宮頸癌對大多數抗癌藥物不敏感,化療的有效率不超過15%,晚期患者可採用化療、放療等綜合治療。
化療藥物可採用5-氟脲嘧啶,阿黴素等進行
靜脈或局部注射。
併發症
子宮癌合併妊娠較為少見,國內報導占
宮頸癌總數0.92%~7.05%,國外文獻報導占1.01%。病人可因
先兆流產或產前出血而就診,
陰道塗片及活體組織檢查可確定診斷,
早孕婦女如有陰道流血應常規窺器檢查宮頸,以及作
宮頸刮片細胞學檢查。
妊娠對子宮頸癌的影響,妊娠時由於盆腔內血液供應及淋巴流速增加,可能促進癌瘤的轉移;且在分娩時會發生癌瘤擴散,嚴重出血及產後感染。妊娠時由於受雌激素影響、宮頸移行帶細胞增生活躍,可類似原位癌病變,但還有定向分化,極性還保持,這些變化產後均能恢復。妊娠期也可能合併原位癌,產後不能恢復。應仔細區別。
治療方法需根據癌腫發展情況和妊娠月數而定。I期及Ⅱa期而合併
早期妊娠者,可用根治術;或先放射治療,待胎兒死亡自然排除後,再行根治術,或繼續放射治療。早孕者可行剖宮取胎,同時行根治術。各期子宮頸癌合併晚期或已臨產者,均應行剖宮產術,以後再作手術或放射治療。
預後
癌瘤患者經治療後臨床症狀與體徵均消失,但經過6個月以上又出現癌征者謂之復發。治療後3~6個月內仍查有癌存在者應列為未愈。
(一)復發癌病人的預後 放射治療後復發的病人死於治療後1年內的數量最多,約占死亡病人的1/2,即復發病人的一半以上在治療後1年內出現症狀。約有88%的復發病例在治療後3年內出現復發症狀。以後死亡率逐漸下降並無規律性,一般在5年內死亡占死亡總數的93%,在治療後5~10年復發死亡的占5%。
(二)
宮頸癌復發後病人生存時間,隨復發部位不同而異,如
陰道斷端或局部復發者,其生存時間可能早些,據國外一個醫院分析200例復發病人生存時間,半月至一年者50%,1年至2年者32%,超過2年者18%。
(三)復發部位 頑固未愈病例復發者總是在原發部位。復發癌的位置則較難決定。關於放射治療後宮頸癌復發部位,據統計426例,在
子宮或陰道上1/3者112例(26%);陰道下2/3者54例(6%);宮旁和盆壁者18例(43%);遠處68例(14%);不明34例(8%)。
(四)臨床表現 復發癌的主要症狀為一例下肢疼痛,腹和盆部酸痛,
陰道出血和惡臭
白帶。另外隨復發部位而有不同表現,如咳嗽、
胸痛、
血尿、
直腸出血等。伴有:除原發部位病變外,大多數可在下腹部或盆壁捫到腫塊,下肢
水腫等。
(五)診斷 上述症狀,體徵可作為一般復發癌的診斷依據。凡
宮頸癌治療後有一側下肢疼痛或下肢水腫,都標誌著盆腔內有復發癌壓迫神經及淋巴或
靜脈回流受阻所致。手術後復發病例較易診斷。但有時未吸收的淋巴囊腫或
盆腔炎塊易與混淆,儘早爭取局部穿刺做細胞學塗片及送病理作檢查,以明確診斷。其他身體各部位檢查也很重要。應注意鎖骨上或
腹股溝淋巴結是否轉移,如發現
淋巴結腫大發硬應切取作
病理檢查。必要時尚應作胸部x線攝片及胃腸道
鋇餐檢查。
(六)治療 診斷確定後對復發病例的治療仍是手術、化療或放射治療。首先分析以往治療是否合理、恰當、徹底,再根據復發者全身與局部情況,選擇適宜的某一療法或綜合療法,對晚期病例應對症處理。手術後復發病例可選擇放射治療。
(七)預防 首次治療前應明確診斷,制定合理而切實可行的治療方案,並嚴格執行。治療後應定期隨診。這樣,即使有復發病變亦能早期查出,及早治療。
轉移與擴散
子宮頸癌的發展過程近幾年,通過大量的研究已經明確
非典型增生是
癌前病變,非典型增生,原位癌及
浸潤癌為一組有連貫性的病變;由早期表面病變非典型增生開始,病因繼續存在時,將逐漸進展到浸潤癌。經研究還證明,絕大多數
宮頸癌是逐漸而不是突然發生的,癌前病變往往在一個相當長的時間內是可逆的,然後進入表面的“
原位癌”階段,此時期又可持續多年,在此期沒有臨床症狀,可用宮頸及頸管的細胞學
刮片檢查發現,並經活體組織檢查方法得出診斷。在癌前期階段,異常的細胞不侵犯間質,更不發生轉移,如果在這時發現並給以極積治療,治癒的機會是非常高的。但宮頸癌已變成浸潤癌以後,則發展很快,如果不經治療,病人可在2~5年內
死亡。
子宮肌瘤預防
一,做好清潔。保持外陰清潔乾燥,防止感染是女性防止子宮肌瘤的最基本措施,做好外陰清潔可以防止病原體進入子宮,引發子宮肌瘤。
二,積極避孕。人工流產會嚴重損傷子宮,增加女性患子宮肌瘤的幾率。因此,在生活中,要採取好的避免措施,減少人流的次數,因為流產次數多,會給患者的子宮修復帶來一定的危害,刺激子宮的正常修復,容易導致子宮肌瘤的發病。
三,減少高脂肪飲食。研究表明,高脂肪食物進入人體後,會促進女性雌激素的分泌,給子宮造成一定的刺激作用,刺激子宮的正常修復,引發子宮肌瘤。所以,女性朋友們在生活中要堅持低脂肪飲食,要多喝水,避免辛辣以及刺激性強的食物。
四,適當控制性生活。性生活過於放縱就會給子宮健康帶來隱患,特別是性生活不潔,可以讓病原體經陰道進入子宮腔內,導致
子宮內膜感染,引起子宮肌瘤。
 子宮頸
子宮頸 子宮頸
子宮頸 子宮頸
子宮頸