結構組成 垂體是人體最重要的內分泌腺,分
前葉 和
後葉 兩部分。它分泌多種激素,如生長激素、促甲狀腺激素、促
腎上腺皮質 激素、促性腺素、催產素、
催乳素 、黑色細胞刺激素等,還能夠貯藏並釋放下
丘腦 分泌的
抗利尿激素 。這些激素對代謝、生長、發育和生殖等有重要作用。
垂體由外胚葉原始口腔頂部向上突起的顱頰囊與第三腦室底部間腦向下發展的漏斗小泡兩者結合而成。顱頰囊下端形成垂體管(顱咽管),後由於露骨閉合,使得顱咽管與口腔頂部隔開。顱頰囊前壁發育成垂體垂體前葉遠側部及結節部,後壁形成中間部。而漏斗小泡發育成垂體後葉、漏斗柄、正中隆起。因此,垂體前葉和垂體後葉組織學來源是不同的,其功能各自分工也不同。被稱為人體“
內分泌腺 之首”。
垂體懸垂於腦的底面,通過漏斗柄與下丘腦相連。垂體很小,重量不到1g。女性的垂體較男性稍大。垂體大致可以分為腺垂體和
神經垂體 兩部分。現將垂體的構成部分列表如下:
腺垂體中的前部占腺垂體的絕大部分,在內分泌功能方面也起主要作用。其中的腺上皮細胞根據對染料的反應不同,可分為嗜酸性、嗜鹼性和嫌色性三類腺細胞。用近代的免疫螢光、組織化學等方法,結合電鏡觀察證明腺垂體由六種腺細胞組成。嗜酸性細胞占腺垂體總數的35%左右,再分為分泌生長素和催乳素的細胞。嗜鹼性細胞約占總數的15%,再分為分泌
促甲狀腺素 (TSH)、
促腎上腺皮質激素 (ACTH)、促性腺激素(GTH)的細胞。嫌色細胞數量最多,約占前部腺細胞總數的50%,這種細胞不分泌激素,但可逐漸出現顆粒而變為嗜酸性細胞或嗜鹼性細胞後即具有分泌激素的功能。結節部僅占腺垂體的一小部分。這部分血管豐富,功能不詳。中間部是位於腺垂體前部和
神經垂體 的神經部之間的薄層組織,它能分泌促黑(素細胞激)素(MSH)。
分類 垂體是體內最重要、最複雜的內分泌腺。垂體呈橢圓形,位於顱中窩,交叉前溝後方的垂體窩內,借漏斗連於下丘腦。根據其發生和結構特點可分為腺垂體和神經垂體兩大部分。腺垂體包括垂體前葉和中間部,是腺組織,具有製造貯存和分泌多種多肽激素的功能,對生長發育、新陳代謝、性的功能等均有調節作用,並能影響其他分泌腺的活動。神經垂體包括垂體的後葉和漏斗部或神經柄,它是下丘腦某些神經元的軸突部分,下丘腦神經細胞所產生的下丘腦-神經垂體激素便貯存於此,後葉分泌催產素和加壓素有升高血壓、刺激子宮收縮和抗利尿作用。
腺垂體結構 遠側部 遠側部(pars distalis)的腺細胞排列成團索狀,少數圍成小濾泡,細胞間具有豐富的竇狀毛細血管和少量
結締組織 。在HE染色切片中,依據腺細胞著色的差異,可將其分為嗜色細胞和
嫌色細胞 兩大類。嗜色細胞(chromophil cell)又分為
嗜酸性細胞 和嗜鹼性細胞兩種。套用電鏡
免疫細胞化學技術 ,可觀察到各種腺細胞均具有分泌蛋白類激素細胞的結構特點,而各類腺細胞胞質內顆粒的形態結構、數量及所含激素的性質存在差異,可以此區分各種分泌不同激素的細胞,並以所分泌的激素來命名。
嗜酸性細胞
數量較多,呈圓形或橢圓形,直徑14~19mμ胞質內含嗜酸性顆粒,一般較嗜鹼性細胞的顆粒大。嗜酸性細胞分兩種:
①
生長激素 細胞,(somatotroph,STH cell)數量較多,電鏡下見胞質內含大量電子密度高的分泌顆粒,直徑350~400nm。此細胞合成和釋放的生長激素(growth hormone ,GH;或somatotropin)能促進體內多種代謝過程,尤能刺激骺軟骨生長,使骨增長。在幼年時期,生長激素分泌不足可致垂體
侏儒症 ,分泌過多引起巨人症,成人則發生
肢端肥大 症。
②
催乳激素 細胞(mammotroph,prolactin cell),男女兩性的垂體均有此種細胞,但在女性較多。在正常生理情況下,胞質內分泌顆粒的直徑小於200nm;而在妊娠和哺乳期,分泌顆粒的直徑可增大至600nm以上,顆粒呈橢圓形或不規則形,細胞數量也增多並增大。此
細胞分泌 的催乳激素(mammotropin或prolactin)能促進
乳腺 發育和乳汁分泌。
嗜鹼性細胞
數量較嗜酸性細胞少,呈橢圓形或多邊形,直徑15~25μm,胞質內含嗜鹼性顆粒。顆粒內含糖蛋白類激素,PAS反應呈陽性,嗜鹼性細胞分三種:
① 促甲狀腺激素細胞(thyrotroph,TSH cell),呈多角形,顆粒較小,直徑100~150nm,分布在胞質邊緣。此細胞分泌的促甲狀腺激素(thyrotropin或thyroid stimulating hormone,TSH)能促進甲狀腺激素的合成和釋放。
②
促性腺激素 細胞(gonadotroph),細胞大,呈圓形或橢圓形,胞質內顆粒大小中等,直徑250~400nm。該細 胞分泌卵泡刺激素(follicle stimulating hormone,FSH)和
黃體 生成素(luteinizing hormone,LH)。套用電鏡免疫細胞化學技術,發現上述兩種激素共同存在於同一細胞的分泌顆粒內。
卵泡 刺激素在女性促進卵泡的發育,在男性則刺激生精小管的支持細胞合成
雄激素 結合蛋白,以促進
精子 的發生。黃體生成素在女性促進排卵和黃體形成,在男性則刺激睪丸
間質細胞 分泌雄激素,故又稱間質細胞刺激素(interstitial cell stimulating hormone ,ICSH)
③ 促腎上腺皮質激素細胞(corticotroph,ACTH cell),呈多角形,胞質內的分泌顆粒大,直徑400~550nm。此細胞分泌促腎上腺皮質激素(adrenocorticotropin,ACTH)和促脂素(lipotropin或lipotrophic hormone,LPH)。前者促進腎上腺皮質分泌糖皮質激素,後者作用於脂肪細胞,使其產生脂肪酸。
嫌色細胞(chromophobe cell):細胞數量多,體積小,呈圓形或多角形,胞質少,著色淺,細胞界限不清楚。電鏡下,部分嫌色細胞胞質內含少量分泌顆粒,因此認為這些細胞可能是脫顆粒的嗜色細胞,或是處於形成嗜色細胞的初期階段。其餘大多數嫌色細胞具有長的分支突起,突起伸入腺細胞之間起支持作用。
中間部 人的中間部(pars intermedia)只占垂體的2%左右,是一個退化的部位,由嫌色細胞和嗜鹼性細胞組成,這些細胞的功能尚不清楚。另外,還有一些由立方上皮細胞圍成的大小不等的濾泡,泡腔內含有膠質(圖11-10)。魚類和兩棲類中間部分能分泌
黑素細胞刺激素 (melanocyte stimulating hormone,MSH),系吲哚胺類物質,可使皮膚黑素細胞的黑素顆粒向突起內擴散,體色變黑。
結節部 結節部(pars teberalis)包圍著神經垂體的漏斗,在漏斗的前方較厚,後方較薄或缺如。此部含有很豐富的縱形毛細血管,腺細胞呈索狀縱向排列於血管之間,細胞較小,主要是嫌色細胞,其間有少數嗜酸性和嗜鹼性細胞。此處的嗜鹼性細胞分泌促性腺激素(FSH和LH)。
腺垂體的血管分布
腺垂體主要由大腦基底動脈發出的垂體上動脈供應。垂體上動脈從結節部上端進入神經垂體的漏斗,在該處形成袢樣的竇狀
毛細血管網 ,稱第一級毛細血管網。這些毛細血管網下行到結節部匯集形成數條垂體門
微靜脈 ,它們下行進入遠側部,再度形成竇狀毛細血管網,稱第二級毛細血管網。垂體門微靜脈及其兩端的毛細血管網共同構成
垂體門脈系統 (hypophyseal portal system)。遠側部的毛細血管最後匯集成小
靜脈 注入垂體周圍的靜脈竇。這是1930年代確立的經典垂體血流模式“自上而下”的概念,闡明了下丘腦控制垂體功能的基本機制。此後又通過新技術的套用和研究,對垂體的血流模式提出了新見解,認為遠側部的血液可輸入神經垂體的漏斗,然後經毛細血管回流入下丘腦;也可流入神經部,再逆向流入漏斗,然後再循環到遠側部或下丘腦,構成整個垂體血流在垂體內的循環流動。
下丘腦 下丘腦 下丘腦神前區和結節區(弓狀核等)的一些
神經元 具有內分泌功能,稱為
神經內分泌 細胞,細胞的軸突伸至垂體漏斗。細胞合成的多種激素經軸突釋放入漏斗處的第一級毛細血管網內,繼而經垂體門微靜脈輸至遠側部的第二級毛細血管網。這些激素分別調節遠側部各種腺細胞的分泌活動(圖11-12)。其中對腺細胞分泌起促進作用的激素,稱釋放激素(releasing hormone,RH)。對腺細胞起抑制作用起抑制作用的激素,則稱為釋放抑制激素(release inhibiting hormone,RIH)目前已知的釋放激素有:生長激素釋放激素(GRH)、催乳激素釋放激素(PRH)、促甲狀腺激素釋放激素(TRH)、
促性腺激素釋放激素 (GnRH)、
促腎上腺皮質激素釋放激素 (CRH)及黑素細胞刺激素釋放激素(MSRH)等。釋放抑制激素有:
生長激素釋放抑制激素 (或稱生長抑素,SOM)、催乳激素釋放抑制激素(PIH)和黑素細胞刺激素釋放抑制激素(MSIH)等。由此可見,下丘腦通過所產生的釋放激素和釋放抑制激素,經垂體門脈系統,調節腺垂體內各種細胞的分泌活動;因而,將此稱為下丘腦腺垂體系。反之,腺垂體產生的各種激素又可通過垂體血液環流,到達下丘腦,反饋影響其功能活動。
前葉內肽能神經纖維
傳統認為,
垂體前葉 僅有少量自主
神經纖維 ,支配前葉內血管的舒縮;而腺細胞的分泌活動則主要受下丘腦各種激素的調節,並無神經的直接支配。國外學者(Friedman 和Payette)分別在
大鼠 、小鼠及蝙蝠垂體前葉發現5-羥色胺神經纖維;我國學者(鞠躬等)採用光鏡及電鏡
免疫組織化學技術 ,也發現人、猴、狗、大鼠垂體前葉均有肽能神經纖維分布,纖維內含的肽類有P物質(SP)、
降鈣素基因相關肽 (CGRP)、甘丙肽(GAL)、生長抑素(SOM)等,並發現含SP的神經纖維與各類腺細胞直接接觸,電鏡下發現,含SP和CGRP纖維與生長激素細胞和促腎上腺皮質激素細胞形成典型的
突觸 。
前葉內肽能神經纖維的起源還不清楚,究竟是來自
下丘腦 或
周圍神經系統 ,還是兩者兼有,尚未確定。前葉內肽能神經纖維的發現及其功能的研究,有可能修正之前對垂體前葉分泌功能調節的認識,即前葉腺細胞除接受
體液調節 外,還可能直接受神經的支配。
神經垂體 神經垂體與下丘腦直接相連,因此兩者是結構和功能的統一體。神經垂體主要由無髓神經纖維和
神經膠質細胞 組成,並含有較豐富的竇狀毛細血管和少量
網狀纖維 。
下丘腦 前區的兩個
神經核 團稱視上核和室旁核,核團內含有大型神經內分泌細胞,其軸突經漏斗直抵神經部,是神經部無髓神經纖維的主要來源。
下丘腦2 視上核和室旁核的大型神經內分泌細胞除具有一般神經元的結構外,胞體內還含有許多直徑為100~200nm的分泌顆粒,分泌顆粒沿細胞的軸突運輸到神經部,軸突沿途呈串珠狀膨大,膨大部(稱膨體)內可見分泌顆粒聚集。光鏡下可見神經部內有大小不等的嗜酸性團塊,稱
赫令體 (Herring body)即為軸突內分泌顆粒大量聚集所成的結構。神經部內的膠質細胞又稱
垂體細胞 (pituicyte),細胞的形狀和大小不一。電鏡下可見垂體細胞具有支持和營養神經纖維的作用。垂體細胞還可能分泌一些化學物質以調節神經纖維的活動的激素的釋放。
視上核 和室旁核的大型神經內分泌細胞合成抗利尿素(antidiuretic hormone,ADH)和催產素(oxytocin)。抗利尿素的主要作用是促進腎遠曲小管和集合管重吸收水,使尿量減少;抗利尿素分泌若超過生理劑量,可導致小動脈
平滑肌 收縮,血壓升高,故又稱
加壓素 形成的分泌顆粒有加壓素和催產素,分泌顆粒沿軸突運送到神經部儲存,進而釋放入竇狀毛細管內。因此,
下丘腦 與
神經垂體 是 一個整體,兩者之間的神經纖維構成下丘
腦神經 垂體束。
神經部的血管主要來自左右
頸內動脈 發出的垂體下動脈,血管進入神經部分支成為竇狀毛細管網。部分毛細血管血液經垂體下靜脈匯入
海綿竇 。部分毛細血管血液逆向流入漏斗,然後從漏斗再循環到遠側部或下丘腦。
主要功能 垂體各部分都有獨自的任務。
腺垂體 細胞分泌的激素主要有7種,它們分別為生長激素、催乳素、
促甲狀腺激素 、促性腺激素(黃體生成素和
卵泡刺激素 )、促腎上腺皮質激素和黑色細胞刺激素。
垂體和松果體 神經垂體 本身不會製造激素,而是起一個倉庫的作用。
下丘腦 的視上核和室旁核製造的抗利尿激素和催產素,通過下丘腦與垂體之間的神經纖維被送到神經垂體貯存起來,當身體需要時就釋放到血液中。
催乳素:促進乳房發育成熟和乳汁分泌
促性腺激素:控制性腺,促進性腺的生長發育,調節
性激素 的合成和分泌等。
促
腎上腺皮質激素 :控制腎上腺皮質,促進腎上腺皮質激素合成和釋放,促進腎上腺皮質細胞增生
黃體生成素:促進男子睪丸製造睪丸酮,女子卵巢製造雌激素、
孕激素 ,幫助排卵
黑色素細胞刺激素:控制黑色素細胞,促進黑色素合成
抗利尿激素:管理腎臟排尿量多少,升高血壓(由
下丘腦 產生,儲存於垂體)
催產素:促進子宮收縮,有助於分娩
腦垂體是人體最重要的內分泌腺,是利用
激素調節 身體健康平衡的總開關,控制多種對代謝、生長、發育和生殖等有重要作用激素的分泌。人在40歲後,
腦垂體萎縮 ,人體迅速衰老。
常見疾病 垂體雖小,發生的疾病卻不少,最多見的是
垂體腫瘤 。垂體腫瘤絕大部分是良性的,根據腫瘤細胞能否產生激素分為功能性
垂體瘤 和無功能性垂體瘤兩大類。功能性垂體瘤又以腫瘤細胞生產的激素種類不同分為生長激素瘤,表現為
巨人症 或
肢端肥大症 ;
泌乳素瘤 ;
促腎上腺皮質激素 瘤,表現為
柯興 綜合徵;以及其它少見的腫瘤。功能性垂體瘤生產的激素大大超過正常,就出現激素過多的病徵。垂體激素產生不足的疾病也有不少,如垂體性誅儒(生長激素不足)、
性腺功能低下 (促性腺激素不足),有時整個垂體前葉功能都受損,多種激素分泌不足,如
產後大出血 引起的席漢綜合徵。垂體後葉功能低下的病有尿崩症(抗利尿激素不足)。
下丘腦-腦垂體疾病包括種類:尿崩症、產後垂體前葉功能減退、溢乳症及
閉經 -溢乳綜合症、侏儒症(幼年分泌生長激素過少)、巨人症(幼年分泌生長激素過多)、肢端肥大症(成年分泌生長激素過多)。
實驗方法 腦垂體:53號切片,小牛垂體,甲基藍伊紅染色
被膜:結締組織構成,染成天藍色。
實質部:漏斗,漏斗腔(垂體腔),結節部,神經部(染成淡藍色),中間部(染成粉紅色),垂體裂和遠側部(染成紫色和紅色)的位置關係。
與
丘腦下部 相連的部分稱為漏斗柄,向下為正中隆起,正中隆起兩側為結節部。垂體的前部稱為遠側部,遠側部後方有垂體裂,垂體裂的後方有中間部,牛的垂體在中間部有一小塊來自遠側部的組織呈橢圓形小島狀。神經部位於垂體的後部,與中間部相鄰。
遠側部:可見有三種細胞形成細胞索間有血竇。細胞索常呈團狀。內有三種細胞:a.嗜酸性細胞:胞質中含有嗜酸性顆粒,核圓形,數量較多,多位於遠側部的周圍。b.
嗜鹼性細胞 :胞質中含有灰藍或紫藍色嗜鹼性顆粒,體積較大,在遠側部中間最多。C.嫌色細胞:胞質染色很淺,細胞界限不清,多位於細胞團的中央。
臨床表現 腦垂體為重要的內分泌器官,內含數種內分泌細胞,分泌多種內分泌 素,如果某一內分泌
細胞生長 腺瘤,則可發生特殊的臨床表現。其詳細情況分別敘述如下:
不同垂體腺瘤的表現
內分泌表現
(1)
生長激素細胞腺瘤 :早期瘤僅數毫米大小,主要表現為分泌生長激素過多。未成年病 人可發生生長過速,甚至發育成巨人。成人以後為肢端肥大的表現。如面容改變,額頭變大, 下頜突出、鼻大唇厚、手指變粗、穿鞋戴帽覺緊,數次更換較大的型號,甚至必須特地製作,有的病人並有飯量增多,毛髮皮膚粗糙,
色素沉著 ,
手指麻木 等。重者感全身乏力,頭痛關節痛,性 功能減退,閉經
不育 ,甚至並發
糖尿病 。
垂體前葉素 (2)
催乳素細胞腺瘤 :主要表現為閉經、溢乳、不育,重者腋毛脫落、皮膚蒼白細膩、皮下脂 肪增多,還有乏力、易倦、嗜睡、頭痛、
性功能 減退等。男性則表現為性慾減退、陽痿、
乳腺增生 、 鬍鬚稀少、重者生殖器官萎縮、精子數目減少、不育等,男性女性變者不多。
(3)促腎上腺皮質激素細胞腺瘤:臨床表現為身體
向心性肥胖 、
滿月臉 、水牛背、多血質、 腹部大腿部皮膚有紫紋、毳毛增多等。重者閉經、
性慾減退 、全身乏力,甚至臥床不起。有的病 人並有高血壓、糖尿病等。
(4)
甲狀腺 刺激素細胞瘤:少見,由於垂體甲狀腺刺激素分泌過盛,引起
甲亢 症狀,在垂體 瘤摘除後甲亢症狀即消失。另有甲狀腺機能低下反饋引起垂體腺發生局灶增生,漸漸發展成
垂體腺瘤 ,長大後也可引起
蝶鞍 擴大、附近組織受壓迫的症狀。
(5)濾泡刺激素細胞腺瘤:非常少見,只有個別報告臨床有性功能減退、閉經、不育、精子 數目減少等。
(6)黑色素刺激素細胞腺瘤:非常少見,只有個別報告病人皮膚黑色沉著,不伴
皮質醇 增 多。
(7)內分泌功能不活躍腺瘤:早期病人無特殊感覺腫瘤長大,可壓迫垂體致垂體功能不足 的臨床表現。
(8)
惡性垂體瘤 :病史短,病情進展快,不只是腫瘤長大壓迫垂體組織,並且向四周侵犯, 致鞍底
骨質破壞 或浸入海綿竇,引起
動眼神經麻痹 或
外展神經 麻痹。有時腫瘤穿破鞍底長至 蝶竇內,短時期內神經症狀暫不明顯。
視力視野障礙
早期垂體腺瘤常無視力視野障礙。如腫瘤長大,向上伸展,壓迫
視交叉 ,則出現
視野缺損 ,外上象限首先受影響,紅視野最先表現出來。以後病變增大,壓迫較重,則白視野也受影響,漸漸缺損可擴大至雙顳側偏盲。如果未及時治療,視野缺損可再擴大,並且視力也有減退,以致全盲。因為
垂體瘤 多為良性,初期病變可持續相當時間,待病情嚴重時,視力視野障礙可突然加劇,如果腫瘤偏於一側,可致單眼偏盲或失明。
其他神經症狀和體徵
如果垂體瘤向後上生長壓迫垂體柄或下丘腦,可致多飲多尿;如 果腫瘤向側方生長侵犯海綿竇壁,則出現動眼神經或外展神經麻痹;如果腫瘤穿過鞍隔再向上 生長致
額葉 腹側部,有時出現精神症狀;如果腫瘤向後上生長阻塞第三腦室前部和室間孔,則出現頭痛嘔吐等
顱內壓 增高症狀;如果腫瘤向後生長,可壓迫
腦幹 致昏迷、癱瘓或去大腦強直等。
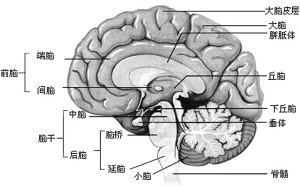
 下丘腦
下丘腦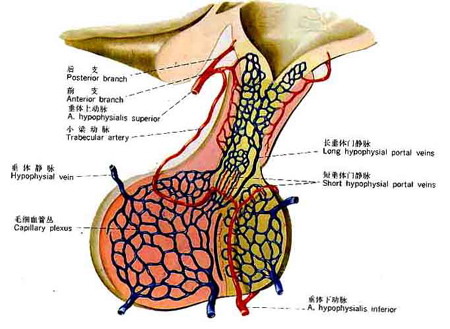 下丘腦2
下丘腦2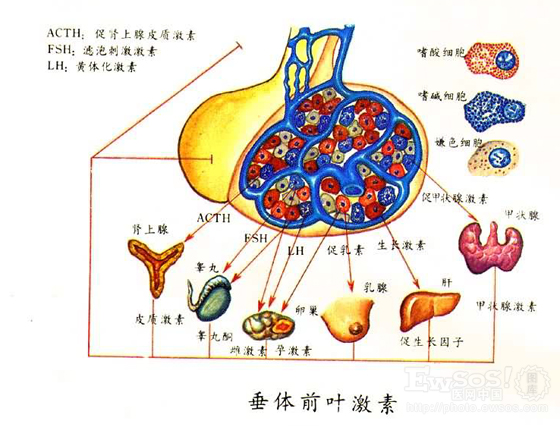 垂體前葉素
垂體前葉素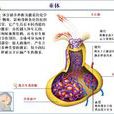


 下丘腦
下丘腦 下丘腦2
下丘腦2 垂體前葉素
垂體前葉素