基本信息,症狀體徵,病理生理,診斷檢查,鑑別診斷,治療方案,預後及預防,預後,預防,
基本信息
疾病名稱:主動脈狹窄疾病分類:心外科
1.病情較輕時不出現症狀。但是,病情超過中等程度以上時,隨病情出現呼吸困難或失神。
2.不出現黏膜發紺症狀。
3.股動脈脈搏出現遲緩,因此脈壓變得狹窄且微細,變得感知困難。
4.可在第3~4肋間的胸骨緣聽到最強3/6~6/6度的收縮期輸出性雜音,並在同一部位感觸到震顫。
症狀體徵
①心絞痛:主動脈瓣狹窄出現心絞痛,常提示瓣口面積小於0.8cm2,與冠心病心絞痛不易區別。主動脈瓣狹窄產生心絞痛原因可能與心肌肥厚所致需氧量增加和冠脈流量相對減少所致供氧不足,從而引起心內膜下心肌缺血。據統計不論有無心絞痛,約50%的40歲以上的主動脈瓣狹窄患者並存冠心病。
②暈厥:常在勞動後或突然從平臥位轉變為直立位時出現眼前發黑或短暫意識喪失。其產生可能與心絞痛發生機制相同,即心肌氧需求增加時心肌供氧則降低。勞力性暈厥是由於勞力使外周血管擴張,但心排血量無相應增加。直立性暈厥是由於突然站立時心排血量無法增加所致。有時舌下含服硝酸甘油治療心絞痛時亦可出現暈厥。即小劑量硝酸酯可引起外周靜脈明顯舒張,而導致回心血量減少而使心臟前負荷下降;當劑量增加時,外周阻力性小動脈也出現舒張,致使左心室後負荷亦下降,但心排血量無相應增加,導致腦循環供血不足。此外,心肌缺血引起的嚴重心律失常,如持續性室性心動過速、高度房室傳導阻滯嚴重竇性心動過緩等也可導致暈厥或猝死。有暈厥或心絞痛患者平均存活2~5年。
C.主動脈瓣區S2減弱並有逆分裂:嚴重主動脈瓣狹窄時,因左心室收縮的機械或電的延遲,引起左心室射血時間顯著延長而出現S2逆分裂(paradoxicalsplitting)後者是由於第2心音的第一成分(主動脈瓣成分)延遲到第二成分(肺動脈瓣成分)之後而形成的。深吸氣後因肺動脈瓣關閉延遲,逆分裂消失,深呼氣後因增加左心回流血使主動脈瓣關閉更延遲,故逆分裂加重當嚴重瓣膜增厚、鈣化A2可減弱甚至消失。
D.其他:中、重度主動脈瓣狹窄出現左心室肥厚時,由於左心室順應性下降,致使左室舒張晚期左心房加強收縮,故心尖區可聞及S4嚴重主動脈瓣狹窄可伴有輕度反流故常可在胸骨左緣三、四肋間聽到輕度舒張早期潑水樣雜音。
(2)左心室失代償期:①晚期主動脈瓣狹窄引起左心室擴大時:可產生相對性二尖瓣關閉不全於心尖區可聞2~3/Ⅵ吹風樣收縮期雜音,後者在左心功能改善和左心室縮小時雜音可減輕,反之則加重。②左心功能不全時:在心尖區可聽到S4奔馬律。疾病病因,慢性反覆發生的風濕熱造成主動脈瓣瓣環腫脹、交界處的融合粘連,瓣尖游離緣收縮和僵硬,在瓣葉表面上可產生鈣化結節,從而引起瓣口狹窄。這些病理變化常造成狹窄與反流同時存在。風濕性主動脈瓣病變多同時合併二尖瓣病變。
病理生理
主動脈狹窄常位於降主動脈峽部,即左鎖骨下動脈和動脈導管韌帶附近處,甚少位於弓部遠端。狹窄段一般很短.約lcm。狹窄部組織呈纖維環或隔膜,管徑可小至2~5mm甚至針孔大小。主動脈弓和左鎖骨下動脈常擴張,遠側降主動脈長期承受血流旋渦衝擊而形成狹窄後擴張。少數病人狹窄段較長,呈細管狀。狹窄段以下的肋間動脈由於與鎖骨下動脈分支建立了側支循環往往粗大,以第4~第7對尤為明顯。部分病兒未氧合血經動脈導管分流入降主動脈,引起下半身.尤其足趾發紺。此類型稱謂嬰兒型。本病除可伴有動脈導管未閉外,尚可合併室間隔缺損和二尖瓣關閉不全等心臟畸形。主動脈狹窄,血流受阻,使上身血液增加,上肢血壓上升,而下身血流減少,下肢血壓下降。上肢高血壓而下肢低血壓往往與狹窄程度成正比。高血壓引起心功能不全,嚴重者心力衰竭,亦可誘發腦溢血,降主動脈動脈瘤形成,破裂出血。下肢則出現缺血症狀。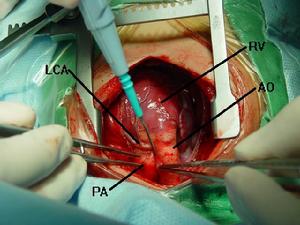 病理生理
病理生理
 病理生理
病理生理診斷檢查
風濕性主動脈瓣狹窄,多見青少年有風濕熱史,多數同時伴有主動脈瓣關閉不全和二尖瓣病變.單純風濕性主動脈瓣狹窄罕見。老年退行性主動脈瓣狹窄,隨年齡老化而逐漸增多的一種主動脈瓣退行性變與鈣化,可發生在原先正常瓣膜或有輕度瓣膜發育異常的患者其瓣葉交界處無粘連和融合。 診斷檢查
診斷檢查
 診斷檢查
診斷檢查後者是與風濕性主動脈瓣狹窄病理學鑑別要點。先天性主動脈瓣二葉式畸形的占先天性主動脈瓣異常的50%以上。歷經幾十年後才逐漸形成主動脈瓣狹窄,其中約40%伴主動脈瓣關閉不全。上述主動脈瓣狹窄的診斷可根據病史和體徵結合X線心電圖、超聲心動圖及左心導管檢查,一般可作出病因診斷。
鑑別診斷
現將常見鑑別診斷分述如下。
1.風濕性先天性及老年退化性主動脈瓣狹窄的鑑別。
治療方案
2.有症狀主動脈瓣狹窄者處理①限制體力活動防止暈厥加重或猝死;②伴室性心動過速高度房室傳導阻滯,嚴重竇性心動過緩時,按抗心律失常藥物治療(詳見心律失常);③有胸痛者需作冠狀動脈造影,以診斷伴發的冠心病,此種情況套用硝酸甘油舌下含服時。注意劑量宜小,防止在原先存在心排血量減少基礎上劑量過大引起外周動脈擴張<,導致暈厥發生;或因動脈壓下降使冠脈血流更為減少;④左心功能不全時可用利尿藥。但用量不宜過大,以免引起心排血量減少。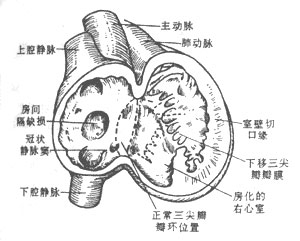 手術治療
手術治療
 手術治療
手術治療3.經皮球囊主動脈瓣成形術和人工主動脈瓣置換術適應證(1)有反覆發作暈厥、心絞痛史或經藥物已控制的左心衰竭者。(2)主動脈瓣口面積<0.7cm:跨瓣壓力階差≥50mmHg。(3)瓣膜本身發育完全並由交界處粘連引起的先天或後天性狹窄。(4)瓣膜無明顯鈣化:可伴有輕度關閉不全。
預後及預防
預後
主動脈狹窄預後與左心室-主動脈之間的壓力階差有關。某些極輕度的瓣口狹窄,患者可終身無症狀;輕度瓣口狹窄的患者,可有20~30年的無症狀期;中度狹窄的患者,可有10~20年的無症狀期;重度狹窄的患者也可有較長的緩慢進行的病程。但多合併有嚴重的併發症,如暈厥或心絞痛,當出現這兩種併發症時,患者平均壽命有2~3年,某些可發生猝死主動脈狹窄的患者最終可發生充血性心力衰竭,在出現心衰後均壽命2~3年。主動脈瓣狹窄的患者約20%可發生猝死。
預防
1.一級預防指防止風濕熱的初次發作,關鍵是早期診斷和治療甲鏈性扁桃體炎。凡發熱、咽痛或不適、頭痛、腹痛、咽充血和齶扁桃體有分泌物者都應在治療前作咽拭子培養,確定有無甲鏈生長,如為陽性,應立即開始抗生素治療。除了青黴素過敏者對所有病人青黴素應為首選藥物,理由是:①所有甲型溶血性鏈球菌菌株對青黴素同樣敏感;②在套用40多年後青黴素對這種細菌的平均抑菌和殺菌濃度沒有發生變化,仍在0.005μg/ml左右;③沒有出現對青黴素抵抗的徵象;④至今沒有別的抗生素抗鏈球菌感染的活性和臨床效果超過青黴素G;⑤青黴素相對價廉,抗菌譜較窄,因此不會抑制正常菌群,可避免二重感染。並較其他有效的抗生素副作用少。苄星青黴素適用於不能完成10天口服青黴素療程者;有RF個人史或家族史者;或地理、社會經濟環境屬RF高發區的患者。單用苄星青黴素肌注較痛,用苄星青黴素加普魯卡因青黴素混合的針劑注射時。混合針劑所含苄星青黴素劑量應為:<27kg的患者為60萬U,>27kg的患者為120萬U。對於多數小患者。用苄星青黴素90萬U和普魯卡因青黴素30萬U的混合劑,可取得良好的效果。但這種製劑不適於青春期或成人患者。對RF低發地區,可予青黴素V口服治療。青黴素V具有酸穩定性、吸收較好,產生青黴素血藥濃度較高。對兒童和成人,劑量均為250mg3次/d,共10天。必須強調應連續服藥10天的重要性,即使服藥幾天后症狀消失,也應服滿10天,少於10天效果明顯減低。但多於10天亦不能增加療效,其治療鏈球菌咽炎的療效與口服青黴素相同或幾乎相同,對成人,2次/d給藥療效不可靠以3~4次/d為好。但最大劑量不超過1g/d,其次選用先鋒黴素Ⅳ、Ⅵ0.25g4次/d,共10天。但對青黴素過敏休克病人不能用。四環素已不生產,磺胺嘧啶不能清除鏈球菌,因此不能用於治療鏈球菌性咽峽炎。但持續套用磺胺嘧啶對預防RF復發是有效的。
(1)預防期限:取決於復發危險性大小,一般來說經常發生上呼吸道感染者,居住擁擠、醫療條件差者以及多次發作史者復發的危險性高,預防用藥時間宜長。反之,可適當縮短。已經有過風濕性心臟炎的病人心臟炎復發的危險性相對較高,應接受長期抗生素預防直至成年或終身預防。相反,沒有患過風濕性心臟炎的病人復發時心臟受累的危險性低,抗生素預防幾年後便可停止。一般情況下,預防應持續至病人到二十幾歲或末次風濕熱後至少5年。
(2)預防方案:<①肌注苄星青黴素G:常用方案是長效青黴素製劑苄星青黴素G120萬U,肌內注射每4周1次,在急性RF高發國家和地區,以及高危病人,最好每3周肌注1次。②口服抗生素:RF復發危險性較低的患者。例如已到青春期末或青年期或至少5年沒有風濕熱復發者,可改為口服抗生素預防;按下面推薦的劑量服藥:
A.磺胺嘧啶:體重>27kg者,劑量1.0g,1次/d<。體重≤27kg者,每天0.5g,副作用輕而少見。偶可致白細胞減少,宜每2周查1次血細胞計數。妊娠晚期患者禁用,因為磺胺嘧啶可透過胎盤屏障;與胎兒體內膽紅素競爭白蛋白結合位點。
B.青黴素V:劑量為250mg,2次/d。過敏反應與肌注青黴素相同,用前宜作青黴素皮膚試驗。
C.紅黴素:250mg,2次/d,適用於青黴素和磺胺藥均有過敏者。
 主動脈狹窄
主動脈狹窄 鑑別診斷
鑑別診斷 主動脈狹窄
主動脈狹窄