病因
濕疹的病因目前尚不明確,與機體內因、外因、社會心理因素等都有關。
發病原因
遺傳是決定一個人是否為過敏體質的最重要因素,不少濕疹患者都有程度不等的遺傳因素,其中最典型的為特應性濕疹(遺傳過敏性皮炎或特應性皮炎),研究發現雙親有特應性(遺傳過敏性)體質者,所生子女中70%將會患特應性濕疹,如果一方為特應性體質者,則50%的子女將會患病。
濕疹患者往往有Th2細胞活化、血中嗜酸性粒細胞增加、血清IgE水平增高等現象,進行過敏原檢測時,往往有對應多種過敏原的lgE。
某些慢性濕疹的女性患者,經期前或經期周期性出現皮損,這是由於患者對月經周期後期的內源性黃體酮產生了自身抗體的緣故,這可能與變態反應有關。
部分妊娠的婦女可發生濕疹樣皮疹,瘙癢劇烈,可能是對孕激素過敏所致,產後一段時間後很快消失。
糖尿病、
甲狀腺疾病容易導致皮膚瘙癢和濕疹,有時常為疾病的首發症狀,這類患者往往先有皮膚瘙癢,久之皮膚出現丘疹、斑片和肥厚斑塊等亞急性和慢性濕疹的表現,一般抗過敏治療效果差。除了皮膚瘙癢和濕疹外,還可有皮膚黏液性水腫(甲亢患者)、血管病變和真菌感染(糖尿病患者)等其他皮膚表現。
一些慢性濕疹患者往往存在慢性感染性病灶,如
慢性胃炎、
慢性膽囊炎、
慢性闌尾炎、慢性泌尿生殖系統感染、咽喉部或鼻旁竇的感染灶等。這些患者的濕疹往往時好時壞,一旦這些感染灶被清除,濕疹往往隨之而愈。
誘發因素
許多患者發生濕疹與不良飲食習慣有關:
某些食物有較強的抗原性,或由於消化道的通透性增強,或由於肝臟對異種蛋白處理及解毒功能降低,容易引起變態反應,從而引起濕疹。這些食物包括動物性和植物性:
牛肉、羊肉、雞肉;
海魚(鱈魚、龍蝦、扇貝、帶魚等)、貝殼類、淡水魚(鮭魚、鱸魚、鯉魚等)、蝦、螃蟹、田螺等;
桃、黃瓜、哈密瓜、草莓、蘋果、檸檬、芒果、李子、杏等;
芋頭、毛筍、小麥、香菜、花生、蒜苗、菠菜、茄子、西紅柿等。
一些吸入物最易引起過敏性鼻炎和哮喘,偶爾也可引起濕疹:
可能會誘發濕疹加重的還有食品添加劑、食物中的天然或合成物質,包括人工色素、防腐劑及抗氧化劑,酵母、
水楊酸、
檸檬酸、安息香酸衍化物、酒精等,這些物質可能存在於藥品、口香糖甚至於牙膏中。
創傷和皮膚感染部位可發生濕疹樣病變,可能與局部微生物、壞死組織或藥物等共同作用有關,表現為傷口或感染灶周圍皮膚發紅,有密集小丘疹,明顯瘙癢。這些患者容易發生自敏性皮炎,即在遠處也可發生濕疹樣皮疹,特別是手、足的丘疹和小水皰。
此外,女陰濕疹往往由於月經和白帶刺激而遷延不愈,一些皺褶部位的濕疹往往與汗液分泌過多和不易蒸發有關。
不少慢性濕疹患者有長期失眠、焦慮、多夢、多汗等自主神經紊亂的表現,有的患者是在精神受到巨大創傷後發生濕疹,有些患者有皮膚行為症,反覆用各種香皂、浴液甚至刺激性更強的洗滌劑清洗身體,久之導致濕疹。
這些患者的精神創傷與濕疹往往形成惡性循環,嚴重影響患者的心身健康。在精神因素得到有效治療後,濕疹可逐漸好轉和痊癒。
症狀
急性期表現為紅斑、水腫、粟粒大小的
丘疹、
丘皰疹、
水皰,糜爛及滲出;亞急性期表現為紅腫和滲出減輕,糜爛面結痂、脫屑;慢性期主要表現為粗糙肥厚、苔蘚樣變。濕疹容易復發,嚴重影響患者的生活質量。
典型症狀
起病較急、發病較快,瘙癢劇烈。
表現為原發性及多形性皮疹,初起常在紅斑基礎上有粟粒大小的丘疹、丘皰疹或水皰,皰破後出現點狀糜爛、滲出。皮損常融合成片,且向周圍蔓延,邊緣區有少量多形性皮疹散在分布,境界不清。
如果繼發感染,則形成膿皰、膿液和膿痂,周圍淋巴結腫大。感染嚴重時,伴有發熱等全身症狀。
皮疹可分布在體表任何部位,常見於頭、面、手、足、四肢遠端暴露部位及陰部、肛門等處,多對稱分布。
自覺瘙癢劇烈伴有灼熱感,可陣發性加重,夜間加劇。飲酒、搔抓、熱水燙洗等可使皮損加重。
患者一般無明顯全身症狀。皮疹泛發而嚴重者可伴有全身不適、低熱和煩躁不安。病程長短不一。
常於數周后逐漸減輕而趨於消退。若反覆發作,可轉為慢性。
紅腫、滲出等急性炎症減輕,皮損呈暗紅色,水皰和糜爛逐漸癒合,滲出減少。
可有丘疹、少量丘皰疹及鱗屑,皮損呈輕度浸潤、特徵性地表現為點狀糜爛。
瘙癢及病情逐漸好轉。
遇誘因可再次呈急性發作。或者病情時輕時重,經久不愈而發展為慢性濕疹。
常由急性及亞急性濕疹遷延不愈而成,或起病緩慢,病情時輕時重,遷延數月或更久。
開始皮損炎症輕,散在紅斑、丘疹、抓痕及鱗屑。部分皮膚肥厚,表皮粗糙,呈苔蘚樣變、色素沉著及色素脫失斑、鱗屑及皸裂。
好發於手足、小腿、肘窩、股部、乳房、外陰及肛門等部位,以四肢多見,常對稱分布。
瘙癢程度輕重不一。
慢性濕疹因受某些內、外因素的刺激,可急性發作。
耳部濕疹:發生在耳輪、外耳道、耳後皺褶部位的濕疹,表現為紅斑、滲液、皸裂及結痂。有時帶脂溢性。常兩側對稱。
乳房濕疹:多見於哺乳的婦女。乳頭、乳暈及其周圍呈棕紅色皮損,邊界清楚,糜爛,結痂,在乳頭部皸裂、疼痛。肥胖婦女或垂乳者,常於乳房下皺褶處發生潮紅或糜爛滲出。
臍窩濕疹:臍窩處呈現鮮紅或暗紅色斑,表面濕潤,有滲液及結痂,邊界清楚,很少波及臍周皮膚。
陰囊濕疹:急性發作時,陰囊皮膚水腫,潮濕或有糜爛,滲出,結痂。多數呈慢性,陰囊皮膚皺紋深闊,浸潤肥厚,呈橘皮或核桃殼狀,乾燥,覆有鱗屑,色素加深,間或有部分色素脫失。自覺瘙癢劇烈。病程較長,常數月、數年不愈。
女陰濕疹:大小陰唇及其附近皮膚浸潤肥厚,境界清楚。較少發生紅斑、糜爛、滲出。因劇烈瘙癢而經常搔抓,大陰唇皮膚可呈苔蘚樣變,有時可見部分色素脫失斑。
肛門濕疹:肛周皮膚濕潤潮紅、糜爛,亦可散在少量丘疹,或肛門黏膜皺褶肥厚、皸裂,奇癢難忍。
手部濕疹:好發於掌面、手背,可侵及腕部和手指。常對稱發生。掌麵皮損為局限性淺紅,黃褐色斑,上有較厚硬皮屑,易乾燥皸裂;手背多為錢幣狀浸潤,呈肥厚的暗紅斑,或為苔蘚狀斑片,覆有少量鱗屑;手指見少量丘疹、水皰;甲周皮膚腫脹潮紅,甲板變厚不規則。自覺不同程度瘙癢。
小腿濕疹:多發生於脛前或側面,常對稱分布。皮損多為局限性棕紅色斑,有密集的丘疹或丘皰疹,破後有糜爛、滲出、結痂,日久則皮損變厚,色素沉著。自覺瘙癢。
錢幣狀濕疹:損害由密集的小丘疹和丘皰疹組成圓形或類圓形錢幣狀斑塊,境界清楚,直徑1-3cm,急性時色潮紅,有滲出,周圍散在丘皰疹。轉為慢性後,皮損肥厚,色素增加,表面少量覆有乾燥性鱗屑。
精神因素是激發該病的重要因素,近來發現鎳過敏也可以引起。
病好發於手掌、指、趾側面,皮疹為粟粒至綠豆大小深在半球形水皰,皰壁緊張而厚,皰液澄清,周圍皮膚顏色正常,或輕度潮紅,常成批出現,可有癢感。
病程一般2-3周,消退後留有糠秕樣脫屑,如有繼發感染,皰液渾濁,可形成膿皰,局部明顯腫脹、疼痛,相應淋巴結腫大。
自體敏感性濕疹:又稱自家敏感性皮炎,原因尚不十分清楚,一般認為是患者對自身內部或皮膚組織成分產生的某種物質過敏,從一個局限性炎症發展到廣泛或遠離性皮炎,又稱“自身濕疹化”。該
就醫
當皮膚出現對稱性紅斑、丘疹、水泡,因瘙癢而抓撓不止,可導致糜爛、滲出等症狀,應建議及時就醫。
醫生主要根據患者症狀進行診斷,必要時會結合實驗室檢查或病理學檢查綜合判斷。
就診科室
皮膚科
相關檢查
實驗室檢查
實驗室檢查結果主要用於鑑別診斷以及篩查可能病因。
血液常規檢查:可有嗜酸粒細胞增多,還可有血清嗜酸性陽離子蛋白增高,部分患者有血清IgE增高,提示存在過敏反應;
變應原檢查:有助於尋找可能的致敏原;
斑貼試驗:有助於鑑別和排除接觸性皮炎;
真菌檢查:可鑑別淺部真菌病;
疥蟲檢查:可協助排除疥瘡;
血清免疫球蛋白檢查:可幫助鑑別具有濕疹皮炎皮損的先天性疾病;
皮損細菌培養:可幫助診斷繼發細菌感染等,必要時應行皮膚組織病理學檢查。
鑑別診斷
根據瘙癢劇烈、多形性、對稱性皮損、急性期有滲出傾向,濕疹一般不難診斷。其中,急性濕疹與急性接觸性皮炎、手足濕疹與手足癬,可能容易混淆,以下分析幫助區分,最終應以皮膚科醫生診斷為準。
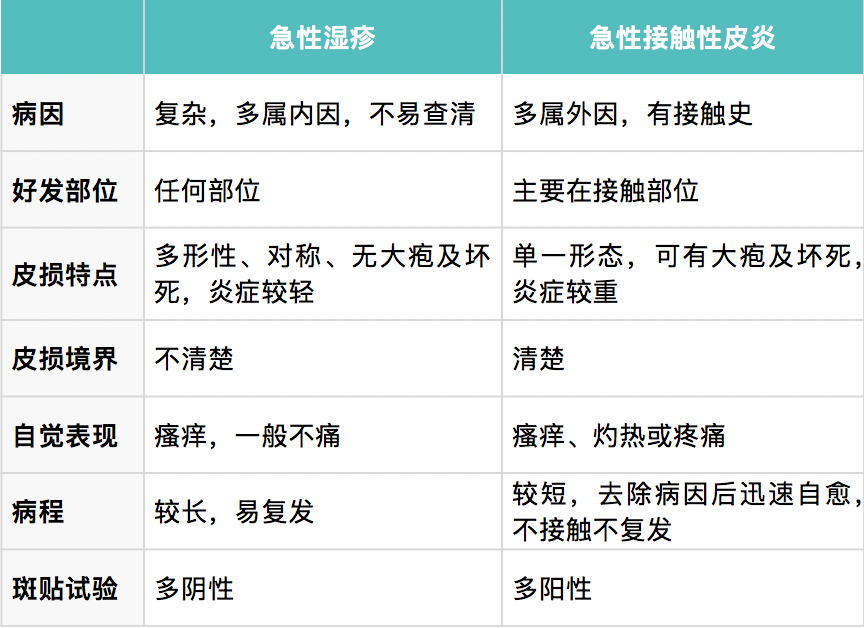
鑑別診斷
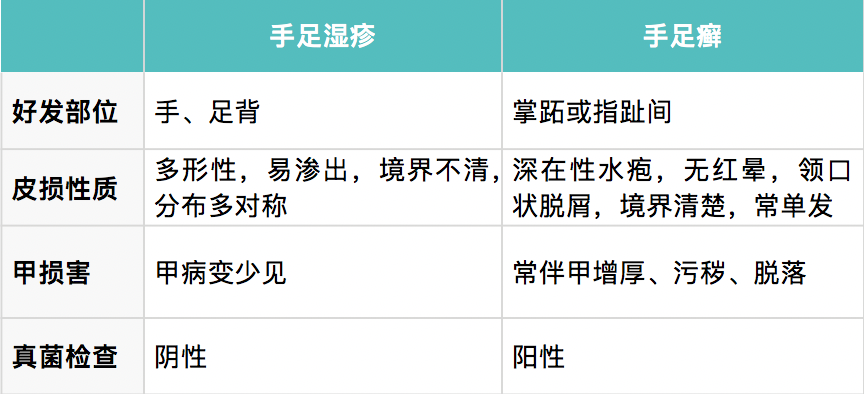
鑑別診斷
治療
主要治療目的是尋找和消除病因、控制症狀、減少復發、提高患者生活質量。治療應從整體考慮,兼顧近期療效和遠期療效,特別要注意治療中的醫療安全,包括基礎治療、局部治療、系統治療、物理治療、中醫治療。
一般治療
需要理解疾病的性質、可能轉歸、疾病對機體健康的影響、有無傳染性、各種治療方法的臨床療效及可能的不良反應等,在醫生的指導下尋找和避免環境中常見的變應原及刺激原,避免抓撓。重視醫生對衣、食、住、行、洗等生活各方面提出注意事項與建議。
配合醫生通過詳細採集病史、細緻體檢、合理使用診斷試驗,仔細查找各種可疑病因及誘發或加重因素,以達到去除病因、治療的目的,如乾燥性濕疹應注意保濕潤膚,感染性濕疹應治療原發感染等。
濕疹患者皮膚屏障功能有破壞,易繼發刺激性皮炎、感染及過敏而加劇皮損,因此保護屏障功能非常重要。應適當使用保濕潤膚劑,預防並適時處理繼發感染。
藥物治療
濕疹的藥物治療包括局部治療、系統治療。
局部治療是濕疹治療的主要手段,醫生會根據皮損分期予以選擇合適的藥物劑型。
急性期治療如下:
亞急性期皮損建議外用氧化鋅糊劑、糖皮質激素乳膏。
慢性期皮損建議外用糖皮質激素軟膏、硬膏、乳劑或酊劑等,可合用保濕劑及
角質松解劑,如20%-40%尿素軟膏、5%-10%水楊酸軟膏等。
外用糖皮質激素製劑依然是治療濕疹的主要藥物:
初始治療時,根據皮損的性質選擇合適強度的糖皮質激素;
輕度濕疹建議選弱效糖皮質激素,如
氫化可的松、地塞米松乳膏;
中度濕疹建議選擇中效激素,如
曲安奈德、糠酸莫米松等;
兒童患者、面部及皮膚皺褶部位皮損一般弱效或中效糖皮質激素即有效;
強效糖皮質激素連續套用一般不超過2周,以減少急性耐受及不良反應。
鈣調神經磷酸酶抑制劑,如
他克莫司軟膏、
吡美莫司乳膏對濕疹有治療作用,且無糖皮質激素的副作用,尤其適合頭面部及褶皺部位濕疹的治療。
細菌定植和感染往往可誘發或加重濕疹,因此抗菌藥物也是外用治療的重要方面。應在醫生指導下,選用合適的抗菌藥物外用製劑,也可選用糖皮質激素和抗菌藥物的複方製劑。
其他外用藥,如焦油類、止癢劑、非甾體抗炎藥外用製劑等,可以根據情況選擇套用。
抗組胺藥:醫生會根據患者情況予以選擇適當抗組胺藥止癢抗炎。
抗生素:對於伴有廣泛感染者,醫生會建議系統套用抗生素7-10天。
糖皮質激素:一般不主張常規口服使用。但對於病因明確、短期可以祛除病因的患者,如接觸因素、藥物因素引起者或自身敏感性皮炎等;對於嚴重水腫、泛發性皮疹、紅皮病等,為迅速控制症狀,醫生會建議短期套用。症狀控制後,在醫生指導下及時減藥、停藥,以免發生不良反應。
免疫抑制劑:主要用於嚴重患者,醫生一般會嚴格掌握適應證,僅限於其他療法無效、或短期系統套用糖皮質激素病情得到明顯緩解後、需減用或停用糖皮質激素時使用,常用藥物有環胞素、甲氨蝶呤、麥考芬酸酯等。
手術治療
該疾病一般無需手術治療。
中醫治療
中藥可以內治也可以外治,應根據病情辨證施治。中藥提取物如複方甘草酸苷、雷公藤多苷等對某些患者有效,但也應注意中藥也可導致嚴重不良反應,如過敏反應,肝、腎損害等。
其他治療
紫外線療法包括UVA(340~400nm)照射、UVA/UVB照射及窄譜UVB(310-315nm)照射,對慢性頑固性濕疹具有較好療效。
前沿治療
生物製劑Dupilumab對中重度濕疹有良好療效,未來有望進入中國治療藥物選擇範圍中。
預後
該病常為慢性疾病,很難徹底治癒,但通過積極治療,日常合理預防,有助於緩解症狀,減少復發,一般不影響正常生活、工作。
但因為濕疹容易復發,症狀嚴重時使患者承受巨大的心理和精神壓力,部分患者會因此而精神萎靡,煩躁,嚴重瘙癢者有可能影響正常生活、交往、工作、學習等。
預防
參考來源: