基本情況
有的育齡夫婦雖然很想要孩子,但是由於身體的原因一直不能如願。隨著生物科學和醫學研究的發展,對於這樣的夫婦來說,終於有補救措施了——他們可以寄希望於
試管嬰兒技術,生育可愛的娃娃!
對於患有
輸卵管堵塞等疾病的妻子,可以通過手術直接從卵巢內取出成熟的卵細胞。然後在試管里將丈夫的精子混合,讓他們在體外結合成受精卵。對於
精子少或精子活動能力弱的丈夫,則可通過一枚極其微細的玻璃吸管,從他的精液中選出健壯的精子,把它直接注入卵細胞中,形成受精卵。受精卵早體外形成早期胚胎後,就可以移入妻子的子宮了。
如果妻子的子宮有疾病,還可將早期胚胎移入自願做代孕母親的女性子宮內,這樣生出的小寶寶就有了兩個母親,一位是給了他遺傳基因的母親,一位是給了他血肉之軀的母親。當然,生物科學技術在造福人類的同時,也會給人類帶來一些道德和倫理方面的難題,這是應當引起大家關注的。
“
試管嬰兒”是伴隨體外授精技術的發展而來的,最初由英國產科醫生派屈克·斯特普托和生理學家羅伯特·愛德華茲合作研究成功的。“試管嬰兒”一誕生就引起了世界科學界的轟動,甚至被稱為人類生殖技術的一大創舉,也為治療
不孕不育症開闢了新的途徑。“試管嬰兒”是讓精子和卵子在試管中結合而成為受精卵,然後再把它(在體外受精的新的小生命)送回女方的子宮裡(胚卵移植術),讓其在子宮腔里發育成熟,與正常受孕婦女一樣,懷孕到足月,正常分娩出嬰兒。
這一技術的產生給那些可以產生正常精子、卵子但由於某些原因卻無法生育的夫婦帶來了福音,現在這一技術已在我國一些地方開展。1944年,美國人洛克和門金首次進行這方面的嘗試。世界上第一個
試管嬰兒布朗·路易絲於1978年7月25日23時47分在英國的奧爾德姆市醫院誕生,此後該項研究發展極為迅速,到1981年已擴展到10多個國家。現在世界各地的試管嬰兒總數已達數萬名。我國已有幾十所醫學院開始這項研究,1985年北京醫學院已首獲成功。
但是由代理孕母生出的試管嬰兒應當跟哪一位母親一起生活呢?如果兩位母親都跟他難分難捨,怎么辦?這樣的難題僅靠科學技術是難以解決了。從這裡你也能看出,生物科學技術在造福人類的同時,也會給人類帶來一些道德和倫理方面的難題,這是應當引起大家關注的。
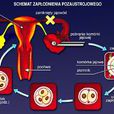
原理
“試管嬰兒”並不是真正在
試管里長大的嬰兒,而是從
卵巢內取出幾個卵子,在實驗室里讓它們與男方的精子結合,形成胚胎,然後轉移胚胎到子宮內,使之在媽媽的子宮內著床,妊娠。正常的受孕需要精子和卵子在
輸卵管相遇,二者結合,形成受精卵,然後受精卵再回到子宮腔,繼續妊娠。所以“試管嬰兒”可以簡單地理解成由實驗室的試管代替了輸卵管的功能而稱為“試管嬰兒”。儘管體外受精原用於治療由輸卵管阻塞引起的不孕症,現已發現體外受精對由於宮內膜異位症(endometriosis),精子異常(數目異常或形態異常)引起的不孕症,甚至原因不明性不孕症都有所幫助。研究顯示一個周期治療後的妊娠率在50%左右,出生率稍微低一點。
特點
澳大利亞研究人員對837名通過試管混合法產下的嬰兒,301名通過
精子注射法產下的嬰兒與4000名普通嬰兒進行對比發現,試管嬰兒患有先天性缺陷的比例比普通嬰兒高,而且,試管嬰兒往往沒有自然受精的嬰兒聰明,患心理疾病尤其是自閉症的可能性也較大。但是,目前,並沒有研究表明這種情況是由父母的不孕基因導致,還是
試管嬰兒技術本來的缺陷。
技術發展
第一代:1978年英國專家Robert Edwards和Steptoe定製了世界上第一個試管嬰兒,被稱為人類醫學史上的 奇蹟。試管嬰兒技術是體外受精-胚胎移植等
人工助孕技術的俗稱,是一項結合胚胎學、內分泌、遺傳學以及顯微操作的綜合技術,在治療不孕不育症的方法中最為有效。它是將精子和卵子置於體外利用各種技術使卵子受精,培養幾天后移入子宮,使女性受孕生子。
第二代:1992年由比利時Palermo醫師及劉家恩博士等首次在人體成功套用卵胞漿內單精子顯微注射(ICSI),使
試管嬰兒技術的成功率得到很大的提高。國內醫學界將ICSI稱為第二代試管嬰兒技術。ICSI不僅提高了成功率,而且使試管嬰兒技術適應症大為擴大,適於男性和女性不孕不育症。第二代技術發明後,世界各地誕生的試管嬰兒迅速增長,每年美國出生的試管嬰兒有5萬名。
第三代:隨著分子生物學的發展,近年來,在
人工助孕與顯微操作的基礎上,胚胎植入前遺傳學診斷(PGD)開始發展並用於臨床,使不孕不育夫婦不僅能喜得貴子,而且能優生優育。
第三代試管嬰兒
先進的生殖醫學研究已將人類生殖的自我控制推向新的極限——
第一代試管嬰兒技術,解決的是因女性因素引致的不孕;第二代試管嬰兒技術, 解決因男性因素引致的不育問題;而第三代試管嬰兒技術所取得的突破是革命性的,它從生物遺傳學的角度,幫助人類選擇生育最健康的後代,為有遺傳病的未來父母提供生育健康孩子的機會。
目前中國第三代試管嬰兒技術完全成熟,以
莊廣倫教授為首的生殖醫學中心是我國進行第三代試管嬰兒的臨床套用的惟一科研單位。
第三代試管嬰兒技術能夠實現優生的原理:
因為生殖醫學中心會為每一對選擇
試管嬰兒技術生育兒女的夫婦,在試管中培育出若干個胚胎,在
胚胎植入母體之前,按照遺傳學原理對這些胚胎作診斷(此方法簡稱PGD),從中選擇最符合優生條件的那一個胚胎植入母體。
這種符合優生條件的胚胎是這樣被篩選出來的:人類某些遺傳病如X性連鎖疾病,是有選擇地在不同性別的後代身上發病的。以血友病的男性患者為例,一般來說他的兒子是正常的;而女兒則肯定是血友病基因攜帶者(血友病基因
攜帶者一般不會發病);血友病患者生的女性,那她的兒子會發病,而她的女兒攜帶正常或血友病基因的機率各占一半。營養不良、色盲等遺傳病的優生原理與血友病相同。只要了解這種遺傳特徵,就可以對試管培育的胚胎細胞進行基因檢測,選擇無致病基因的胚胎植入子宮,從而避免遺傳病孩出生。
人類很多遺傳性疾病都可以使用這種PGD方法避免遺傳給後代,譬如
地中海貧血、先天愚型等等。
兩對夫婦權衡利弊,作出兩個不同的決定:一對同意採用第三代試嬰技術選擇生女孩;一對心存僥倖,不想採用此技術,還想搏一搏生個男孩,但可以肯定,生下的男孩如前胎男孩一樣,仍是血友病患者。
類似後一種情況莊廣倫遇到很多,他說:“儘管現代科技已可通過基因技術避免一些遺傳病,但有的人在生男生女問題上傳統觀念仍然根深蒂固。”
試管嬰兒作用
由於各種原因引起的
輸卵管阻塞,使精子卵子不能相遇,從而導致不孕。解決的方法是設法使精子與卵子在體外相遇並受精,這就是常說的試管嬰兒。具體的做法是,先用藥物促使雙側卵巢多生長出一些卵子,待其成熟後將卵子取出,放入模擬
人體內環境的培養液中,再加入經過處理的精液,培養一段時間後,精子卵子即可融合成受精卵並分裂至4-8個細胞,然後挑出2-3個發育最好的胚胎,將其放回到子宮腔內繼續生長發育。試管嬰兒的醫學術語稱體外受精-胚胎移植。這是因
輸卵管不通而不孕的夫婦的唯一選擇,當然,也可用於治療一些其它方法治療無效的其它原因的不孕症。
試管嬰兒和在此基礎上發展起來的胚胎移植能夠解決婦女的某些不育症,同時為開展人類、家畜和農作物的遺傳工程,為保存面臨絕種危機的珍貴動物提供了有效的繁殖手段。此外,按照中國限制人口數量、提高人口素質的人口政策,開展這方面的科研,可為中華民族的優生事業開拓一條新路子。試管嬰兒是現代科學的一項重大成就,它開創了胚胎研究和生殖控制的新紀元。
準備工作
做試管嬰兒,必須有結婚證、夫婦身份證及準生證。
男方需化驗精液,女方亦需完成一些基本的檢查,如婦科檢查、診刮、輸卵管通透試驗、
抗精子抗體、肝功能和
B肝兩對半、血常規分析和出凝血時間及基礎內分泌激素測定(月經第3天)等。若無異常,大夫會為您建立一份病歷,告訴您何時開始
試管嬰兒治療。
一般黃體中期即月經第21天開始用藥,使體內促性腺激素處於低水平,用藥8天左右
月經來潮,月經第3~7天,開始肌肉注射促卵泡發育的藥物,3天后B超監測卵泡發育情況,調節用藥劑量,促卵泡發育藥物套用10天左右,卵泡發育成熟,這時經B超引導下經
陰道穹窿穿刺可取出卵子,在體外授精,培養3天后授精卵發育成胚胎放入宮腔,移植後臥床休息2~4小時。整個過程痛苦很小,一般不需住院。試管嬰兒一個周期需花費2萬~3萬。
進行步驟
1、控制性超排卵
2、監測卵泡
3、取卵
4、取精
5、體外受精
6、胚胎體外培養
7、胚胎移植
8、胚胎移植後補充黃體酮
9、胚胎移植後第14天驗晨尿確定是否妊娠
10、妊娠後14天,B超檢查胎兒數及胚胎著床部位
控制性超排卵
由於自然月經周期的長短因人而異,同一患者不同周期也存在差異,所以不易安排取卵時間,而且自然周期中只有一個
優勢卵泡發育,受精後只能形成一個胚胎,而移植一個胚胎的妊娠率是較低的。所以需要採用控制性超排卵來增強與改善卵巢功能,以達到不受自然周期的限制、獲得多個健康卵子的目的,提供多個胚胎移植,並儘可能使
黃體發育與
子宮內膜功能同步。控制性超排卵一般是先用GnRHa使體內FSH和LH降調,再施與HMG或FSH排卵藥物,刺激卵巢中的卵泡成長,依據患者對藥物的反應性調整藥物使用劑量,患者的年齡及藥物的使用劑量不同,所獲得的卵子數亦不同。
監測卵泡
為評價卵巢刺激效果與決定取卵時間,須利用陰道B超來監測卵泡大小,並配合抽血檢查E2值 (
雌激素),調整用藥量。當二至三個以上的卵泡直徑大於1.8cm,且1.4cm以上的卵泡數與E2值相當,便可注射人絨毛促性腺激素(hCG),促使卵泡成熟。在注射hCG後34~36小時取卵。
取卵
最常用的取卵方式是在的局部麻醉下,經陰道B超引導,將取卵針穿過
陰道穹窿,直達卵巢吸取卵子,並立即在顯微鏡下將卵子移到含
胚胎培養液的培養皿中,置37°C的培養箱中培養。
取精
精子取出的時間與取卵的日子為同一天。取精前洗淨雙手,用
自慰法留取精液。所用的取精杯是無菌的,留取時不要觸摸杯緣及杯內。取出的精液採用上游法或密度梯度離心法處理。
體外受精
取卵後4~5小時將處理後的精子與卵子放在同一個培養皿中,共同培養18小時後,可在顯微鏡下觀察受精情況。若精子質量太差,無法自然受精,則必須以顯微注射法強迫受精 (參考卵細胞漿內單精子顯微注射)。
胚胎移植
受精卵在體外培養48~72小時可發育到8~16細胞期胚胎。此時依據患者的年齡、曾經懷孕與否及胚胎的質量,決定移植胚胎的數目,多餘的胚胎可冷凍保存。胚胎移植一般不需麻醉。目前多在受精後3~5天胚胎移植。推遲胚胎移植的時間,對體外培養的條件要求就越高,但推遲移植時間更符合妊娠生理,同時也可通過自然篩選淘汰劣質胚胎,可提高妊娠率,降低多胎率。
胚胎移植後補充激素
目前多採用注射法給予黃體酮支持黃體。如果確定妊娠,則改用hCG繼續補充到懷孕10周。
胚胎移植後14天,可由驗尿或抽血確定是否妊娠。