耐量受損
糖耐量受損(IGT)者是最重要的
糖尿病高危人群,每年有1.5%~10%進展為糖尿病。荷蘭一項調查表明50~75歲IGT者每年有13.8%演變為糖尿病。中國大陸及香港地區的報告,中國人IGT者向糖尿病轉化危險居世界前列,達8%~11%/年。現代醫學研究發現,糖耐量低下患者可以發展為糖尿病,經長時間隨訪觀察發現,10年後10%~50%的糖耐量低下患者成為臨床糖尿病病人。而且糖耐量低下者可與高血壓、
高脂血症、肥胖同時存在,並易發生
動脈粥樣硬化。
檢測
方法:口服一定量葡萄糖後,每間隔一定時間測定血糖,利用這一試驗可了解胰島β細胞功能和機體對糖的調節能力。
[項目名稱]葡萄糖耐量實驗
受檢者口服一定量的葡萄糖後,定時測定血中葡萄糖含量,服後若血糖略有升高,兩小時內恢復服前濃度為正常;若服後血糖濃度急劇升高,2--3小時內不能恢復服前濃度則為異常。臨床上常對症狀不明顯的病人採用該實驗來診斷有無糖代謝異常。
[別名]OGTT實驗
適應症
②無糖尿病症狀,有一過性或持續性糖尿;
③無糖尿病症狀,但有明顯糖尿病家族史;
④有糖尿病症狀,但隨機或空腹血糖不夠診斷標準;
⑤妊娠期、甲狀腺功能亢進、肝病、感染,出現糖尿者;
⑥分娩巨大胎兒的婦女或有巨大胎兒史的個體;
⑦不明原因的腎病或視網膜病。
檢測方法
WHO標準化的OGTT:
WHO推薦成人75g葡萄糖,孕婦100g,兒童每公斤體重1.75g,總量≤75g用250ml水溶解,5分鐘內口服。服糖前抽空腹血,服糖後每隔30分鐘取血,共四次。採血同時每隔1小時留尿測尿糖。根據各次血糖水平繪製糖耐量曲線。
試驗前三天每日食物中糖含量應不低於150 g,維持正常活動,影響試驗的藥物應在三天前停用。整個試驗期間不可吸菸、喝咖啡、喝茶或進食。
糖耐量
臨床上做
糖尿病的
診斷試驗時,通常是測定靜脈空腹血糖。當靜脈空腹血糖<7.0mmol/L,可排除糖尿病;當靜脈空腹血糖>7.0mmol/L並且有臨床症狀時,則可以診斷為糖尿病;而當靜脈空腹血糖在5.5~7.0mmol/L之間並且懷疑糖尿病時,就應該進一步做
葡萄糖耐量試驗———OGTT。OGTT試驗是一種口服葡萄糖負荷試驗,用以了解人體對進食葡萄糖後的
血糖調節能力。通過OGTT試驗,可以早期發現糖代謝異常,早期診斷糖尿病。口服葡萄糖耐量試驗(OGTT)是目前公認的診斷糖尿病的金標準,在
血糖增高但尚未達到糖尿病診斷標準時,為明確是否患糖尿病,可以採用OGTT進行鑑別診斷。
檢測意義
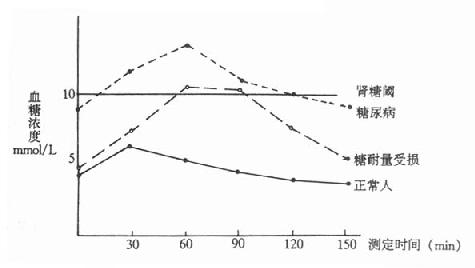
1.正常糖耐量:
空腹血糖<6.1mmol/L(110mg/dl),口服葡萄糖30min~60min達高峰,峰值<11.1mmol/L(200mg/dl);2小時恢復到正常水平,即<7.8mmol/L(140mg/dl),尿糖均為(-)。
此種糖耐量曲線說明機體糖負荷的能力好。
 葡萄糖耐量曲線
葡萄糖耐量曲線空腹血糖濃度≥7.0mmol/L; 服糖後血糖急劇升高,
峰時後延峰值超過11.1mmol/L,2小時後仍高於正常水平 ;尿糖常為陽性。其中服糖後2h的血糖水平是最重要的判斷指標。 許多早期糖尿病病人,可只表現為2小時血糖水平的升高。 糖尿病人如合併肥胖、妊娠、甲狀腺功能亢進,使用糖皮質醇激素治療或甾體避孕藥時,可使
糖耐量減低加重。
空腹血糖6.11~7.Ommol/L(110~126mg/dl),2小時後血糖水平:7.8mmol/L ≤ 2h血糖 <11.1mmol/L IGT病人長期隨診,最終約有1/3的人能恢復正常,1/3的人仍為糖耐量受損,1/3的人最終轉為
糖尿病。
特徵:
①空腹血糖水平正常;
②服糖後不見血糖以正常形式升高。不出現血糖高峰,曲線低平;
③較短時間內(一般1小時內)血糖即可恢復原值。
原因:可由於
胃排空延遲,小腸吸收不良引起。或腦垂體、腎上腺皮質功能減退、
甲狀腺功能減退及
胰島素分泌過多等引起。此時由於糖異生作用降低,組織對糖的氧化利用加強而表現為糖耐量增加。
特徵:服糖後血糖水平急劇升高,峰值出現早,且超過11.1mmol/L,而2h值又低於空腹水平。
原因:胃切除病人於腸道迅速吸收葡萄糖或嚴重肝損害的病人肝臟不能迅速攝取和處理葡萄糖而使血糖升高,引起反應性胰島素分泌增多,進一步致肝外組織利用葡萄糖加快,使2h血糖明顯降低。
注意事項
1.OGTT受多種因素影響,如年齡、飲食、健康狀況、胃腸道功能、某些藥物和精神因素等。假陽性可見於營養不良、長期臥床、精神緊張、急慢性疾病;口服避孕藥、
糖皮質激素、
甲狀腺激素、煙酸、苯妥英鈉、利尿劑及單胺氧化酶抑制劑者。
2.對於胃腸道手術或胃腸功能紊亂影響糖吸收的患者,
糖耐量試驗不宜口服進行,而需採用靜脈
葡萄糖耐量試驗(IGTT)。對OGTT正常但有
糖尿病家族史者,可進行可的松OGTT,但50歲以上者對葡萄糖的耐受力有下降的趨勢,所以不宜做此類試驗。
3.試驗前一天晚餐後即不再進食,次日早晨開始試驗。若正在使用
胰島素治療,則必須在試驗前三天停用胰島素。
意義
1.糖耐量降低:表現為血糖增高幅度高於正常人,回復到空腹水平的時間延長。如:
糖尿病;甲亢、垂體機能亢進、腎上腺機能亢進;
胰腺炎、
胰腺癌;嚴重肝病和糖原累積病。
2.糖耐量增高:空腹血糖值正常或偏低,口服糖後血糖濃度上升不明顯,耐量曲線平坦。多見於內分泌功能低下,如甲狀腺功能低下、腎上腺皮質功能低下和垂體功能低下。
3.遲滯性耐量曲線:口服葡萄糖後在正常時間內可回復到空腹水平,但有一個明顯增高的血糖峰值,往往超過10mmol/L,這種情況以後可能發展為糖尿病。
合理性
美國Pima印地安人群的研究顯示,2型
糖尿病發病存在兩階段模式,第一階段:從糖耐量正常NGT演變為IGT,在此階段
胰島素抵抗起主要作用。第二階段:從IGT進一步惡化為糖尿病,在此階段胰島素抵抗和胰島素分泌功能損害都起重要作用。所以胰島素抵抗是正常人群發生2型糖尿病的基本因素。這種胰島素抵抗來自遺傳和“有害”環境因素的共同作用。環境因素中飲食攝入過多和體力活動減少引起的肥胖是2型糖尿病在全世界流行的最重要的因素。大慶市629例非糖尿病人群6年隨訪中發現,基線血糖正常、血糖水平相似的人群中BMI>27者的糖尿病發病率為BMI<24者的4倍。肥胖2型糖尿病患者體重減輕10%~20%可顯著改善血糖控制和
胰島素抵抗,因此,以健康飲食和增加體力活動為主要內容的生活方式干預將有助於高危人群預防糖尿病。在芬蘭DPS研究中改變生活方式不僅可以減少發生
糖尿病的風險,也會降低研究對象的血壓及血甘油三酯水平,因此也會起到預防心血管疾病的作用。
可行性
世界上已有不少國家嘗試了以生活方式干預在
高危人群預防
糖尿病,如瑞典Malmo研究和中國的大慶IGT研究,兩者分別證明生活方式干預可使糖尿病發病危險降低50%和30%~50%,芬蘭的DPS研究的規模和方法與大慶研究十分相似,結果證明在該人群生活方式干預可降低糖尿病發病危險58%。美國的DPP研究規模更大,研究對象3200人,隨訪3年,其結果成功地顯示了生活方式干預也使美國人糖尿病發病危險降低了58%。這些結果不僅證明生活方式干預在全世界範圍的有效性和可行性,而且顯示中等強度的干預既有效又能為廣大人群接受並常年堅持。
藥物預防
我國大慶的研究表明生活方式干預使
胰島素抵抗較輕組的IGT者每百人年
糖尿病發病危險下降44.3%,而在胰島素抵抗嚴重組僅下降28.8%。國外的研究發現生活方式干預在非肥胖者糖尿病每百人年發病危險下降63%,在肥胖者每百人年發病危險下降49%,在OGTT2小時血糖<153mg/dl者每百人年發病危險下降75%,在OGTT2小時血糖>173mg/dl者每百人年發病危險下降47%.即有相當數量的IGT者對生活方式干預的效果尚不滿意。國內外的研究都證明藥物干預預防糖尿病也是有效的。
生活方式
因人群中有50%2型
糖尿病病例只有經過篩查才能檢出,故推薦對下述高危人群進行篩查:
(一)IGT、IFG人群的篩查:
篩查方法:推薦套用OGTT,進行OGTT有困難的情況下可僅監測空腹血糖。但僅監測空腹血糖會有漏診的可能性。
1、篩查人群
重點篩查人群為年齡≥45歲者,特別是≥45歲伴超重(BMI≥24)者。若篩查結果正常,3年後重複檢查。年齡小於45歲者,有其他危險因素:肥胖(BMI≥28);糖尿病者的一級親屬;高危種族;有
巨大兒(出生體重≥4Kg)生產史或
妊娠糖尿病史;有高血壓(血壓≥140/90mmHg);HDL-C≤35mg/dl(0.91mmol/L)及TG≥250 mg/dl(2.75mmol/L);曾為
糖耐量受損及(或)
空腹血糖受損者。如果篩查結果正常,3年後重複檢查(參見“
糖尿病的
一級預防”部分)。
2、空腹血糖測定
應早晨過夜空腹至少8小時後進行。
(二)生活方式和藥物干預
1、生活方式干預
相對中等程度地糾正生活方式就會產生效益。
一般要求:主食減少2~3兩/日;運動增加150分鐘/周;體重減少5%~7%。
改變生活方式的目標是:
(1)使BMI達到或接近24,或體重至少減少5%~7%
(2)至少減少每日總熱量400~500cal。
(3)飽和脂肪酸攝入占總脂肪酸攝入的30%以下。
(4)體力活動增加到250~300分鐘/周
1、藥物干預
什麼人群需要進行藥物干預?什麼時候開始進行藥物干預?套用何種藥物干預?干預要進行多久抑或終生?這些都需要進一步考慮,僅將藥物干預作為生活方式干預的輔助方法。關於1型
糖尿病高危人群的篩查與干預的問題。因為1型糖尿病患病率低,不推薦普遍篩查,也不推薦高危人群篩查。
 葡萄糖耐量曲線
葡萄糖耐量曲線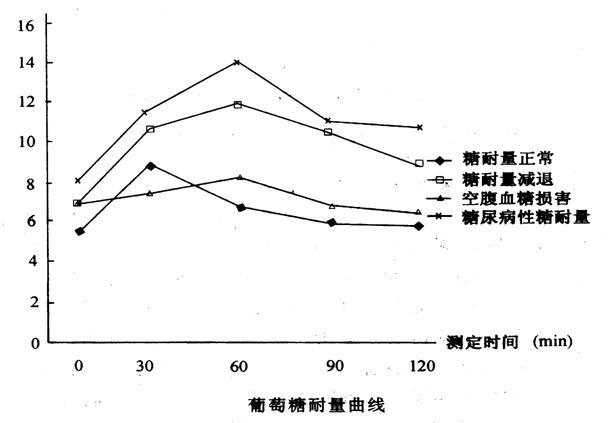
 葡萄糖耐量曲線
葡萄糖耐量曲線