縣域冠狀動脈粥樣硬化性心臟病分級診療技術方案
冠狀動脈粥樣硬化性心臟病(以下簡稱冠心病)是指由於冠狀動脈粥樣硬化使管腔狹窄、痙攣或阻塞導致心肌缺血、缺氧或壞死而引發的心臟病。冠心病早已成為已開發國家人們健康的主要殺手,隨著全球化進程的加速,心腦血管病已經在開發中國家開始蔓延。充分認識冠心病以及該病帶來的巨大疾病負擔,對進一步研究防治策略意義重大。本方案的制定有助於提高縣域冠心病診療水平,為患者提供一體化、高質量的醫療服務。
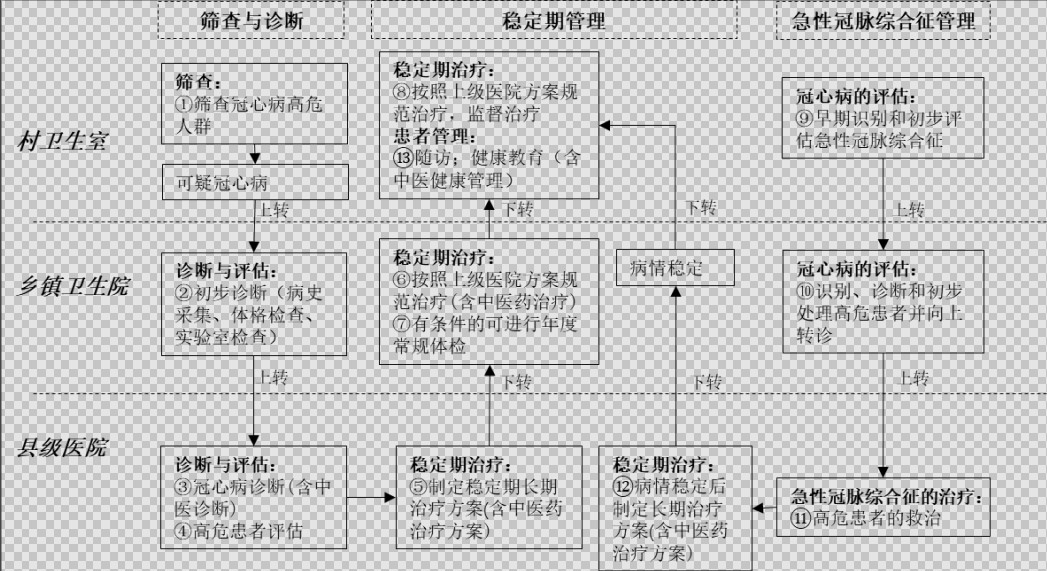
一、縣域不同醫療機構功能定位
(一)村衛生室。
村衛生室負責冠心病的早期篩查和臨床初步診斷,向上轉診可疑冠心病以及病情不穩定的既往已確診的冠心病患者;接收上級醫院向下轉診的穩定冠心病患者,按照上級醫院已制定的診療方案進行規範診治,監督患者治療依從性。有條件的村衛生室開展中醫藥健康教育和中醫藥早期干預工作。
(二)鄉鎮衛生院。
鄉鎮衛生院負責識別、診斷和初步處理高危冠心病患者並向上轉診;按照上級醫院已制定的疾病診療方案進行規範診治;有條件的鄉鎮衛生院可實施患者年度常規體檢,開展健康教育,做好信息報告工作。向下轉診治療方案明確的穩定冠心病患者。負責中醫診斷治療、隨訪評估和村級醫療機構中醫藥健康教育培訓。
(三)縣級醫院。
縣級醫院負責冠心病的臨床診斷、高危患者的救治,按照診療指南與規範,制定個體化、規範化的治療方案,有中醫藥服務能力的醫院應結合患者實際情況制定規範化的中西醫治療方案;實施患者年度專科體檢,併發症篩查;指導、實施雙向轉診;定期對基層醫療衛生機構進行技術指導和業務培訓。縣級醫院根據患者病情的嚴重程度以及醫院的實際診療能力,及時與上級醫院進行對接或轉診。已加入縣域醫療共同體(以下簡稱“縣域醫共體”)的社會辦醫療機構可在牽頭醫院統籌下參照本技術方案執行。
二、分級診療服務路徑
縣域冠狀動脈粥樣硬化性心臟病分級診療技術方案
圖1 縣域冠心病分級診療臨床路徑
註:①-⑬的具體內容對應文中相應編號的內容
三、雙向轉診標準
(一)村衛生室上轉至鄉鎮衛生院標準。
1.初次篩查疑診冠心病患者。
2.需要調整治療方案或定期專科隨訪。
(二)鄉鎮衛生院上轉至縣級醫院標準。
1.首次發生心絞痛。
2.急性冠狀動脈綜合徵(acute coronary syndrome,ACS):不穩定型心絞痛(unstable angina,UA)、非ST段抬高型心肌梗死(non-ST-segment elevation myocardial infarction,NSTEMI)及ST段抬高型心肌梗死(ST-segment elevation myocardial infarction,STEMI)。
3.無典型胸痛發作,但心電圖ST-T有動態異常改變。
4.首次就診發現的陳舊性心肌梗死。
5.新近發生或惡化的心力衰竭。
6.需要調整治療方案或定期專科隨訪。
7.確診或進一步評估:平板運動試驗、放射性核素成像、超聲心動圖、冠狀動脈CT血管成像、冠狀動脈造影等。
8.有中醫藥治療需求而鄉鎮衛生院不能提供相應服務者,或者中醫藥治療效果不佳者。
(三)縣級醫院上轉至上級醫院標準。
1.不具備冠心病急危重症的診斷和救治能力。
2.不具備冠心病合併症的評估和相應治療能力。
3.醫師判斷需要轉診至上級醫院的其他情況。
(四)縣級醫院下轉至鄉鎮衛生院標準。
1.明確冠心病診斷,並制定了長期治療方案。
2.病情得到穩定控制,已度過急性期,評估了療效,制定了長期治療方案。
3.診斷明確,中醫藥治療方案確定,病情穩定的患者。
(五)鄉鎮衛生院下轉至村衛生室標準。
1.明確冠心病診斷,並制定了長期治療方案。
2.冠心病急性加重,經過治療後病情穩定。
特別說明:
(1)如患者並不符合以上相應轉診標準,但患者及家屬仍要求轉診(上轉或下轉),可在充分進行醫患溝通後,遵同家屬意見給予相應的上下轉診。
(2)相應屬地各級醫院之間應尋求形成一體化共同管理,完善接診流程,儘量減少不必要的中間環節。
(3)對於高度疑診ACS的患者,村衛生室、鄉鎮衛生院可綜合自身接診能力及與縣級醫院的實際地域距離,儘可能縮短轉診時間,給予必要的抗栓或溶栓治療,避免錯過最佳治療時機。
四、患者篩查、診斷與評估
(一)篩查。(①)
對於冠心病高危人群(男性年齡>55歲、女性年齡>65歲、吸菸、高血壓、糖尿病、血脂異常、腹型肥胖、早發心血管病家族史)宜儘早開始冠心病篩查,重點關注病史中有無胸痛以及胸痛的特點。注意心電圖的動態ST-T改變以及新發的左束支傳導阻滯等心律失常。
(二)診斷與評估。(②③④)
1.病史採集。(②)
(1)病史:發病年齡,主訴症狀與伴隨症狀,藥物使用情況及治療反應。重點詢問有無活動時胸痛、胸悶或胸部不適;有無靜息發作胸痛、胸悶或胸部不適;發作時間是否較前延長(是否≥20min);發作時是否伴有大汗、噁心等情況;近期活動耐量是否下降,發作頻率是否增加;是否有心肌梗死病史、支架置入史、冠狀動脈旁路移植術病史。
(2)既往史:了解有無心力衰竭、高血壓、糖尿病、腦血管病、外周血管病、痛風、血脂異常、支氣管哮喘、睡眠呼吸暫停綜合徵、腎病、甲狀腺疾病等病史。
(3)個人史:生活方式(飲食、酒、煙等),體力活動,女性患者是否絕經,已婚女性注意詢問避孕藥使用情況。
(4)家族史:詢問早發冠心病、猝死、高血壓、糖尿病、腦卒中及其發病年齡等家族史。
(5)社會心理因素:了解家庭、工作、個人心理、文化程度等社會心理因素。
2.體格檢查。(②)
(1)一般情況:神志狀況、面容,測量身高、體重、腰圍等。
(2)生命體徵:血壓、心率、心律、心臟雜音等。
3.實驗室檢查。(②③④)。
(1)根據患者病情需要及醫療機構實際情況,科學選擇相應的檢查項目。
(2)心電圖:主要評價ST段抬高或者下移。
(3)實驗室檢查:心肌酶,肌鈣蛋白等。
(4)超聲都卜勒心動圖:了解心臟大小、結構與功能。
(5)運動平板或者運動核素檢查。
(6)冠狀動脈CT血管成像(CTA)。
(7)冠狀動脈造影。
4.冠心病的分類。(②③)
冠心病根據臨床特點可分為穩定性冠心病和ACS兩大類。
(1)穩定性冠心病:包括慢性穩定型勞力型心絞痛、缺血性心肌病和ACS之後穩定的病程階段。
(2)ACS:包括不穩定型心絞痛、急性非ST段抬高型心肌梗死、急性ST段抬高型心肌梗死。
5.心絞痛和心肌梗死的診斷。(②③)
(1)心絞痛的診斷:根據典型的發作特點和體徵,含用硝酸甘油後緩解,結合年齡和存在冠心病危險因素,除外其他原因所致的心絞痛,一般即可建立診斷。
(1)發作時心電圖檢查可見以R波為主的導聯中,ST段壓低,T波平坦或倒置,發作過後數分鐘內逐漸恢復。
(2)心電圖無改變的患者可考慮做心電圖負荷試驗。發作不典型者,診斷要依靠觀察硝酸甘油的療效和發作時心電圖的改變;如仍不能確診,可多次複查心電圖或心電圖負荷試驗,或做24h的動態心電圖連續監測,如心電圖出現陽性變化或負荷試驗誘致心絞痛發作時亦可確診。
(3)診斷有困難者可考慮行選擇性冠狀動脈造影。但心絞痛並不全由冠心病所致,需除外其他原因引起的心絞痛如非粥樣硬化性冠狀動脈病及非冠狀動脈心臟病後,冠心病、心絞痛診斷才能成立。
(2)急性心肌梗死的診斷:根據“心肌梗死全球統一定義”存在下列任何一項時可以診斷心肌梗死:心肌損傷標誌物[最好是心肌肌鈣蛋白(cardiac troponin,cTn)]增高≥正常上限2倍或增高后降低,並有以下至少一項心肌缺血的證據:
(1)心肌缺血臨床症狀。
(2)心電圖出現新的心肌缺血變化,即新的ST-T改變或左束支阻滯。
(3)心電圖出現病理性Q波。
(4)影像學證據顯示新的心肌活力喪失或區域性室壁運動異常。
(5)突發、未預料的心臟性死亡,冠狀動脈造影或屍體解剖顯示新鮮血栓的證據。
6.冠心病的評估。(④⑨⑩)
(1)穩定性冠心病的評估。
(1)臨床評估:典型心絞痛是主要的預後因子,與冠狀動脈病變程度相關;有外周血管疾病、心力衰竭者預後不良,易增加心血管事件的危險性;心電圖有陳舊性心肌梗死、完全性左束支傳導阻滯、左心室肥厚、二-三度房室傳導阻滯、心房顫動、分支阻滯者,發生心血管事件的危險性也高。
(2)負荷試驗:運動早期出現陽性(ST段壓低>1mm)預示高危,運動試驗能堅持進行預示低危;超聲負荷試驗有很好的陰性預測價值,而靜息時室壁運動異常、運動引發更嚴重的異常提示高危;核素檢查運動時心肌灌注正常預後良好,心臟性猝死、心肌梗死發生率與正常人群相似,相反,運動灌注異常預示高危,應該進一步做冠狀動脈造影及血運重建治療。
(3)左心室功能:是長期生存率的預測因子,左心室射血分數(left ventricular ejection fraction,LVEF)<35%的患者死亡率>3%。
(4)冠狀動脈造影:是重要預後的預測指標,最簡單、最廣泛套用的分類方法為單支、雙支、三支病變或左主幹病變,CASS註冊登記資料顯示正常冠狀動脈12年的存活率91%,單支病變74%、雙支病變59%、三支病變50%、左主幹病變預後不良。
(2)ACS的危險分層。
(1)STEMI的危險分層:危險分層是一個連續的過程,需根據臨床情況不斷更新最初的評估。高齡、女性、Killip分級Ⅱ-Ⅳ級、既往心肌梗死史、心房顫動(房顫)、前壁心肌梗死、肺部囉音、收縮壓<100mmHg、心率>100次/min、糖尿病、cTn明顯升高等是STEMI患者死亡風險增加的獨立危險因素。溶栓治療失敗、伴有右心室梗死和血液動力學異常的下壁STEMI患者病死率增高。合併機械性併發症的STEMI患者死亡風險增大。冠狀動脈造影可為STEMI風險分層提供重要信息。
(2)NSTEMI的危險分層:建議結合患者病史、症狀、生命體徵和體檢發現、心電圖和實驗室檢查,給出初始診斷和最初的缺血性及出血性風險分層。
(a)臨床表現:高齡、糖尿病、腎功能不全、靜息性胸痛、胸痛症狀頻繁發作,就診時心動過速、低血壓、心力衰竭和新出現的二尖瓣反流,提示預後不良,需儘快診斷和處理。
(b)心電圖表現:ST段下移的導聯數和幅度與心肌缺血範圍相關,缺血範圍越大其風險越高。ST段壓低伴短暫抬高,則風險更高。
(c)生化指標:cTn升高及其幅度有助於評估短期和長期預後,就診時cTn水平越高,則死亡風險越大。對心肌梗死患者,可在第3天或第4天再檢測一次cTn,評估梗死面積和心肌壞死的動態變化。在cTn正常範圍的非ST段抬高急性冠狀動脈綜合徵(non-ST-segment elevation acute coronary syndrome,NSTE-ACS)患者中,高敏C反應蛋白升高(>10mg/L)可預測其6個月至4年死亡風險。
7.冠心病的中醫診斷與評估。(③)
遵循“四診合參”原則,重點進行病史、中醫症狀與體徵、舌脈診等綜合信息採集,綜合評估患者病情。參照中醫、中西醫結合診療指南進行中醫診斷和辨證。
五、患者治療
(一)穩定性冠心病的治療。(⑤⑥⑦⑧⑫)(詳見中國穩定性冠心病診斷與治療指南)
1.治療目標。
穩定性冠心病患者接受藥物治療有兩個目的,即緩解症狀及預防心血管事件。
2.健康生活方式及危險因素控制。
(1)戒菸限酒。
(2)低脂低鹽飲食,減少膳食脂肪,營養均衡。
(3)適當體育鍛鍊。
(4)控制體重。
(5)保持心理平衡。
3.藥物治療。
(1)緩解症狀、改善缺血的藥物:目前緩解症狀及改善缺血的藥物主要包括三類:β受體阻滯劑、硝酸酯類藥物和鈣通道阻滯劑(calcium channel blocker,CCB)。緩解症狀與改善缺血的藥物應與預防心肌梗死和死亡的藥物聯合使用,其中β受體阻滯劑同時兼有兩方面的作用。
(1)β受體阻滯劑:只要無禁忌證,β受體阻滯劑應作為患者的初始治療藥物。目前更傾向於選擇性β1 受體阻滯劑,如琥珀酸美托洛爾、比索洛爾。套用β受體阻滯劑治療期間心率宜控制在55~60次/min。
(2)硝酸酯類:舌下含服或噴霧用硝酸甘油僅作為心絞痛急性發作時緩解症狀用藥,也可在運動前數分鐘預防使用。心絞痛發作時,可舌下含服硝酸甘油0.3~0.6mg,每5min含服一次直至症狀緩解,15min內含服最大劑量不超過1.2mg。長效硝酸酯類不適用於心絞痛急性發作,而適用於慢性長期治療。每天用藥時應注意給予足夠的無藥間期(8~10h),以減少耐藥性的發生。
(3)CCB:CCB分為二氫吡啶類和非二氫吡啶類。二氫吡啶類藥物對血管的選擇性更佳(包括氨氯地平、硝苯地平、非洛地平)。長效硝苯地平具有很強的動脈舒張作用,不良反應小,適合聯合β受體阻滯劑用於伴有高血壓的心絞痛患者。氨氯地平具有半衰期長的優勢,可作為1日一次使用的抗心絞痛和降壓藥物。非二氫吡啶類藥物可降低心率(包括維拉帕米、地爾硫䓬)。地爾硫䓬治療勞力型心絞痛較維拉帕米不良反應小。心力衰竭患者應避免使用CCB,因其可使心功能惡化,增加死亡風險,尤其是短效的二氫吡啶類以及具有負性肌力作用的非二氫吡啶類。當心力衰竭患者伴有嚴重的心絞痛,其他藥物不能控制而需套用CCB時,可選擇安全性較好的氨氯地平或非洛地平。若β受體阻滯劑禁忌或不能耐受時,可選CCB類藥物中的氨氯地平、硝苯地平或非洛地平,必要時可選用地爾硫䓬,或選擇長效硝酸酯類藥物。若β受體阻滯劑達到最大耐受劑量效果仍不理想時,可選用CCB類藥物與長效硝酸酯類藥物類藥物聯合使用。
(4)其他藥物:曲美他嗪:可與β受體阻滯劑等抗心肌缺血藥物聯用。尼可地爾:當使用β受體阻滯劑禁忌、效果不佳或出現不良反應時,可使用尼可地爾緩解症狀。伊伐布雷定:在慢性穩定型心絞痛患者中,如不能耐受β受體阻滯劑或β受體阻滯劑效果不佳時,竇性心律且心率>60次/min的患者可選用此藥物。
(2)改善預後的藥物:主要包括抗血小板藥物、調脂藥物、β受體阻滯劑和血管緊張素轉換酶抑制劑(angiotensin converting enzyme inhibitor,ACEI)或血管緊張素Ⅱ受體拮抗劑(angiotensin II receptor blockers,ARB)。
(1)抗血小板藥物:無ACS及經皮冠狀動脈介入治療(percutaneous coronary intervention,PCI)病史者,推薦阿司匹林長期服用(75~100mg、1次/d)。患者接受PCI治療後,建議給予雙聯抗血小板藥物治療(dual antiplatelet therapy,DAPT,即阿司匹林基礎上合用P2Y12 受體拮抗劑)12個月。
(2)調脂藥物:如無禁忌,需依其血脂基線水平首選起始劑量中等強度的他汀類調脂藥物,根據個體調脂療效和耐受情況,適當調整劑量,推薦以低密度脂蛋白膽固醇(low density lipoprotein cholestero,LDL-C)為首要干預靶點,目標值LDL-C<1.8mmol/L。若LDL-C水平不達標,可與其他調脂藥物(如依折麥布10mg、1次/d)聯合套用。如果LDL-C基線值較高,現有調脂藥物標準治療3個月後難以降至基本目標值,可考慮將LDL-C至少降低50%作為替代目標。若LDL-C基線值已在目標值以內,可將其LDL-C從基線值降低30%。
(3)β受體阻滯劑:同前。
(4)ACEI或ARB:對於合併高血壓、LVEF≤40%、糖尿病或慢性腎臟病的高危患者,只要無禁忌證,均可考慮使用ACEI或ARB。
4.血運重建。
對強化藥物治療下仍有缺血症狀及存在較大範圍心肌缺血證據的穩定性冠心病患者,如預判選擇PCI或冠狀動脈旁路移植術(coronary artery bypass grafting,CABG)治療的潛在獲益大於風險,可根據病變特點選擇相應的治療策略。建議對上述患者,根據SYNTAX評分和SYNTAXⅡ評分評估其中、遠期風險,選擇合適的血運重建策略。對有典型心絞痛症狀或無創性檢查有心肌缺血證據的患者,建議以冠狀動脈造影顯示的心外膜下冠狀動脈病變的直徑狹窄程度及或血流儲備分數(fractionalflow reserve,FFR)作為是否干預的決策依據。
5.ACS的治療。(⑪)
(1)不穩定型心絞痛和非ST段抬高型心肌梗死(NSTE—ACS)的治療(詳見非ST段抬高型急性冠狀動脈綜合徵診斷和治療指南)。
(1)一般治療:對於合併動脈血氧飽和度<90%、呼吸窘迫或其他低氧血症高危特徵的患者,應給予輔助氧療。對沒有禁忌證且給予最大耐受劑量抗心肌缺血藥之後仍然有持續缺血性胸痛的患者,可靜脈注射硫酸嗎啡。
(2)抗缺血治療:藥物治療方案同穩定性冠心病。
(3)抗血小板治療:
(a)阿司匹林:阿司匹林是抗血小板治療的基石,如無禁忌證.無論採用何種治療策略,所有患者均應口服阿司匹林首劑負荷量150~300mg(未服用過阿司匹林的患者)並以75~100mg/d的劑量長期服用。
(b)P2Y12 受體抑制劑:除非有極高出血風險等禁忌證,在阿司匹林基礎上應聯合套用1種P2Y12 受體抑制劑,並維持至少12個月。選擇包括替格瑞洛(180mg負荷劑量,90mg、2次/d維持)或氯吡格雷(負荷劑量300~600mg,75mg/d維持)。
4.抗凝治療:
(a)普通肝素:應根據活化凝血時間(activated clotting time,ACT)調整PCI術中靜脈推注普通肝素的劑量,或根據體重調整。
(b)低分子肝素:低分子肝素比普通肝素的劑量效應相關性更好,且肝素誘導血小板減少症的發生率更低。NSTE—ACS患者中常用的為依諾肝素,對已接受依諾肝素治療的NSTE—ACS患者,如果最後一次皮下注射距離PCI的時間<8h,則不需要追加依諾肝素。反之,則需追加依諾肝素(0.3mg/kg)靜脈注射。不建議PCI時換用其他類型抗凝藥物。
(c)磺達肝癸鈉:非口服的選擇性Xa因子抑制劑磺達肝癸鈉是一種人工合成的戊多糖,可與抗凝血酶高親和力並可逆地非共價鍵結合,進而抑制抗凝血酶的生成。估算的腎小球濾過率(eGFR)<20ml/(min·1.73m)時,禁用磺達肝癸鈉。
(d)比伐蘆定:比伐蘆定能夠與凝血酶直接結合,抑制凝血酶介導的纖維蛋白原向纖維蛋白的轉化。比伐蘆定可滅活和纖維蛋白結合的凝血酶以及游離的凝血酶。不與血漿蛋白結合,其抗凝效果的可預測性比普通肝素更好。
(5)他汀類藥物治療:如無禁忌證,應儘早啟動強化他汀治療,並長期維持。已接受中等劑量他汀治療但低密度脂蛋白膽固醇(LDL-C)仍≥1.8mmol/L的患者,可增加他汀劑量或聯合依折麥布進一步降低LDL。
(6)早期侵入性治療:具有下列高危因素者,宜行早期侵入性治療⑨⑩
(a)儘管已採取強化抗缺血治療,但是仍有靜息或低活動量的復發性心絞痛/心肌缺血。
(b)cTnT或cTnI明顯升高。
(c)新出現的ST段下移。
(d)復發性心絞痛/心肌缺血伴有與缺血有關的心力衰竭症狀、S3奔馬律、肺水腫、肺部羅音增加或惡化的二尖瓣關閉不全。
(e)血液動力學不穩定。
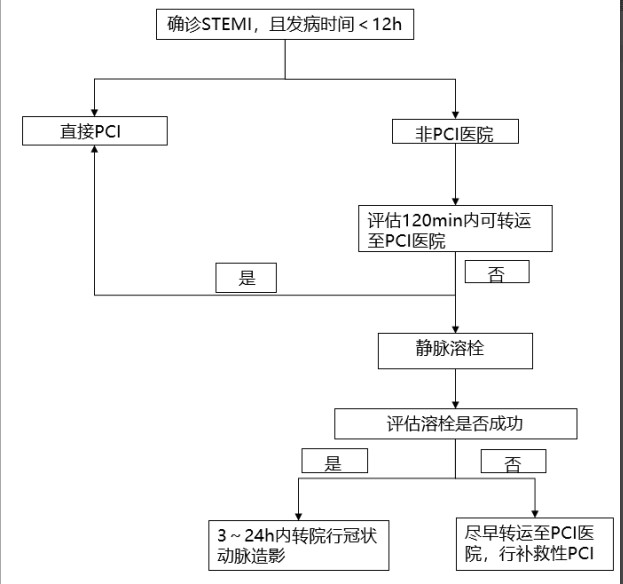
6.急性ST段抬高型心肌梗死(STEMI)的再灌注治療(詳見急性ST段抬高型心肌梗死診斷和治療指南)
急性STEMI的最佳治療策略是儘早、充分、持續開通梗死相關血管,即再灌注治療。因此診斷急性STEMI時,無需等待心肌損傷標誌物結果。再灌注治療包括靜脈溶栓、急診PCI、CABG三種方法,由於中國縣級醫院急診PCI的醫療隊伍和醫療條件還不夠健全,不具備CABG條件,縣級醫院和鄉鎮醫院應當積極開展靜脈溶栓治療,溶栓後3~24h轉運行冠狀動脈造影或轉運PCI,部分具備條件的縣級醫院可以開展急診PCI(見圖2)。
縣域冠狀動脈粥樣硬化性心臟病分級診療技術方案
圖2 STEMI患者急救流程
(二)中醫藥治療。(⑤⑥⑧⑫)
根據具體病情,參照《中成藥治療冠心病臨床套用指南(2020年)》、《冠狀動脈血運重建術後心絞痛中西醫結合診療指南》(2020年)、《冠心病穩定型心絞痛中醫診療指南》(2019年)、《急性心肌梗死中西醫結合診療指南》(2018年)、《經皮冠狀動脈介入治療圍手術期心肌損傷中醫診療專家共識》(2017)以及國家中醫藥管理局印發的卒心痛、胸痹心痛病中醫診療方案,根據患者辨證分型合理選擇中藥和中醫非藥物療法。
六、患者管理
(一)醫療機構管理。(⑬)
1.冠心病患者需要多學科合作的全程管理,涉及初步識別、門診、住院、介入治療、外科手術、隨訪、康復等多個環節,包括急診救治、規範化治療、長期隨訪、生活方式干預、健康教育、患者自我管理等全程規範化管理。
(1)成立管理團隊:有條件的醫院可設立由心內科、心外科、內分泌科、急診科、康復科、影像科、護士、藥師等組成的管理團隊。有中醫藥服務能力的醫院,應將中醫醫師納入管理團隊。
(2)逐步建立隨訪制度,由村衛生室、鄉鎮衛生院建立患者健康檔案和專病檔案,及時做好電子信息登記和報告工作,並與居民健康檔案相銜接,確保健康檔案隨患者轉移。有條件的醫院可設立冠心病專病門診。
(3)根據患者病情制定出院計畫和隨訪方案,根據實際情況可採取門診隨訪、社區隨訪、電話隨訪等方式。
(4)提高患者的依從性和自我管理能力。
(5)對於有併發症並導致功能減弱或障礙者,有條件的醫院可給予康復管理,包括制定康複方案,康復教育及針對性康復訓練。
2.充分發揮信息化支撐作用。加強信息化建設,推進網際網路等技術在縣域分級診療中的套用,逐步統籌縣域電子健康檔案和電子病歷設計規範,推動實現縣域醫共體內轉診患者信息的互聯互通、檢查資料共享和結果互認。
(二)患者自我管理。
1.鼓勵成立自我管理小組等互助組織,通過多種手段與其他患者交流經驗。了解冠心病的基礎知識,症狀自我評估,加深對冠心病的認識。參加健康教育,提高防治知識知曉率。提高醫療依從性,遵醫囑執行檢查和治療,定期隨訪,執行干預行為,並提高醫囑執行率、干預行為知曉率。
2.保持健康的生活方式:
(1)戒菸限酒。
(2)控制體重。
(3)穩定性冠心病患者建議每日運動30min,每周運動不少於5天。
(4)通過生活方式改變及使用降壓藥物,將血壓控制在140/90mmHg以下,對於糖尿病及慢性腎臟病患者,應控制在130/80mmHg以下。
(5)應接受積極的降低LDL-C的治療。
(6)合併糖尿病的患者應糾正生活習慣及使用降糖藥物治療,使糖化血紅蛋白(HbA1c )在正常範圍(≤6.5%),對年齡較大、糖尿病病程較長、存在低血糖高危因素患者,HbA1c 目標應控制在<7.5%或<8.0%;對慢性疾病終末期患者,如NYHA心功能Ⅲ-Ⅳ級、終末期腎臟病、惡性腫瘤伴有轉移、中重度認知功能障礙等,HbA1c 控制目標可適當放寬至<8.5%,每三個月應對合併存在的其他危險因素進行積極干預。
(三)中醫健康管理。(⑬)
1.運動調養:指導患者合理開展太極拳、八段錦、五禽戲等中醫傳統運動,合理控制運動量、運動時間和運動頻率。
2.情志調理:指導患者合理套用情志相勝、移情養性、順情療法、語言疏導、行為暗示等方式,調暢情志,愉悅心情。
3.飲食管理:根據中醫辨證和食物性味歸經給予膳食指導,防止饑飽失常,口味勿偏嗜,遠離肥甘厚味辛辣之品。
4.生活起居:注意防風避寒,隨時添減衣物,注意勞逸適度,戒菸限酒,控制體重,保證睡眠。