病因
發病原因
發病機制
其他
症狀表現
危險因素

臨床表現
護理
治療
藥物治療
手術治療
預後
檢查
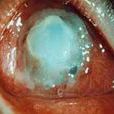




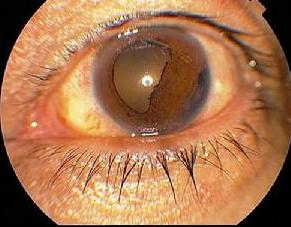
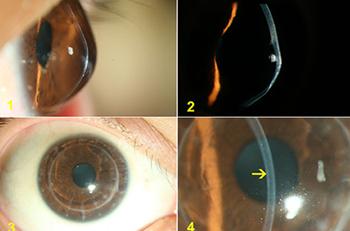
穿透性角膜移植術術後繼發青光眼是常見的嚴重併發症。病因發病原因1.房角關閉 廣泛的虹膜前粘連及術後前房炎症所致的周邊前粘連,引起房角關閉。 2.瞳孔阻滯 無...
穿透性角膜移植術術後繼發青光眼是常見的嚴重併發症。升高的眼壓一方面損害角膜植片內皮細胞的功能,是僅次於植片排斥反應導致角膜移植失敗的主要原因之一,另一方面還...
原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,新生血管性青光眼,色素...
穿透性角膜移植術是以全層(即包含所有5層)正常角膜代替全層病變角膜的方法。這種手術的方法是用一定直徑的環鑽去除有病變全層角膜,然後用同樣口徑或略大一些的環...
第四節 上皮植入繼發青光眼 第九章 內眼手術後繼發青光眼 第一節 白內障手術後繼發青光眼 第二節 穿透性角膜移植術後繼發青光眼 第三節 玻璃體視網膜術後繼...
大角膜、滴狀角膜、角膜混濁、角膜晶狀體粘連、角膜上皮糜爛、角膜異物、角膜瘺等。 3.穿透性角膜移植術所致青光眼 噁心、高眼壓、角膜混濁、角膜潰瘍、角膜瘺等。...
角膜移植手術分兩類:即穿透性角膜移植和板層角膜...角膜移植術,常見的適應症為圓錐角膜、各種原因所致的...青光眼、虹膜睫狀體炎、化膿性眼內炎以及做過內眼...
如反覆發作的病毒性角膜炎引起的角膜混濁,在徹底治癒...若捐獻之角膜有過手術史,或患有青光眼或患有眼部...穿透性角膜移植術是以全層透明角膜代替全層混濁及病變...
2.綠膿桿菌性角膜潰瘍:是由綠膿桿菌感染引起的嚴重...對粘連性角膜白斑引起的繼發性青光眼,可施行抗青光眼...角膜移植手術主要有穿透性角膜移植、板層及全板層...
眼角膜的感覺神經豐富,主要由三叉神經的眼支經睫狀神經到達角膜。如果把眼睛比喻...基本信息 簡介 捐獻須知 眼角膜簡介 角膜移植 概述 移植手術 相關問題...
部分穿透性角膜移植術[適應證]1.角膜變性或營養不良。2.各種原因所致的角膜白斑。3.感染(病毒、細菌、真菌、阿米巴)所致藥物不能控制的角膜炎或潰瘍。4.角膜基質...
陽光或一些外界物體特別是表面較粗糙的固體物接觸或擦過角膜表面時,均可造成角膜...穿透性角膜移植術所致青光眼 Fuchs角膜內皮營養不良 角膜基質炎 神經源性角膜炎 ...
原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,新生血管性青光眼,色素...
原發性青少年型青光眼,原發性嬰幼兒型青光眼,玻璃體及視網膜脫離手術所致青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓...
原發性青光眼,眼部腫瘤,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致...
原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,新生血管性青光眼,色素...
原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,新生血管性青光眼,色素...
異色性虹膜睫狀體炎,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,...
異色性虹膜睫狀體炎,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,...
異色性虹膜睫狀體炎,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,...
變性近視的脈絡膜萎縮,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼...
原發性青光眼,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,新生...
手機上網綜合症,電腦視覺綜合症,電視眼病,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜...
熟練掌握本專業各項手術技術,可獨立開展穿透性角膜移植術、羊膜移植術、眼前節再造術、白內障超聲乳化術、青光眼手術等各項治療技術,尤其是在青光眼的基礎及臨床研究...
變性近視的脈絡膜萎縮,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼...
原發性青光眼,原發性青少年型青光眼,原發性嬰幼兒型青光眼,穿透性角膜移植術所致青光眼,繼發於無晶狀體眼和人工晶狀體眼的青光眼,上鞏膜靜脈壓升高所致青光眼,新生...
產傷所致的角膜混濁,後彈力層的撕裂呈垂直性波紋狀;Peter異常與先天性青光眼不...雙眼角膜混濁很重的患者,在發生嚴重的形覺剝奪性弱視前,早期做穿透性角膜移植術...
