經腹途徑食道肌層切開術是一種常見手術,可用於治療賁門失弛緩症。
基本介紹
- 中文名:經腹途徑食道肌層切開術
- 科室:胸外科
- 一級分類:食管手術
- 二級分類:食管運動功能障礙的手術治療/
- 三級分類:賁門失弛緩症的手術治療
- ICD編碼:42.7 02
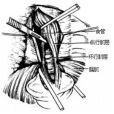
經腹途徑食道肌層切開術是一種常見手術,可用於治療賁門失弛緩症。
經腹途徑食道肌層切開術是一種常見手術,可用於治療賁門失弛緩症。別名經腹入路食管肌層切開術;經腹食管肌層切術;經腹途徑食管肌層切開術;經腹入路食道肌層切開術;經腹食道肌層切術簡介賁門失弛緩症是指吞咽時食管體部無蠕動,賁門部...
經腹食管肌層切開胃底覆蓋術 分類 胸外科/食管手術/食管運動功能障礙的手術治療/賁門失弛緩症的手術治療 ICD編碼 42.7 03 治療基本信息 胃底覆蓋是將食管埋入胃壁,起到抗反流的作用。方法是將胃底覆蓋於肌層切口之黏膜膨出部位,使...
食管賁門肌層切開術是在食管下端及賁門部縱行切開肌層,使黏膜膨出,以解除食管及賁門的痙攣性梗阻的手術方法,效果良好。其他方法如食管胃捷徑手術等弊大於利,已被廢除。手術治療 賁門痙攣發作頻繁,經嚴格內科治療不見效果,賁門擴張術...
賁門肌層切開術(Cardiomyotomy)是用於治療賁門疾病的手術方法,包括經腹賁門肌層切開術、經胸賁門肌層切開術、賁門切開操作橫縫術三個步驟。適用於經內科治療無效或合併食管其他病變的賁門失弛症病人。準備工作 1、術前3天沖洗食管。2...
同傳統開胸或開腹Heller手術治療賁門失弛緩症一樣,VATS食管肌層切開術是否需要追加抗反流的手術也存在著不同的看法。適應症 賁門失弛緩症Heller肌層切開術適用於:1.內科治療症狀改善不明顯者,或賁門擴張術後梗噎症狀又復現者。2.心...
擴大的頸段食管肌層切開術是咽食管憩室的手術治療,咽食管憩室是最常見的食管憩室,位於環咽肌後方的近側,或好發於環咽肌上方的咽食管結合部的後壁。手術名稱 擴大的頸段食管肌層切開術 別名 延長的頸段食管肌層切開術;延長的頸...
賁門肌切開術 賁門肌切開術(cardiomyotomy)是1997年公布的醫學名詞。公布時間 1997年,經全國科學技術名詞審定委員會審定發布。出處 《醫學名詞 第六分冊》第一版。
如持續嘔吐,原因可能有:①幽門肌切開不完全;②幽門管黏膜水腫;③術後胃擴張;④並存胃食管反流。如嘔吐持續4周以上,應行鋇餐檢查,明確嘔吐原因,再次手術應慎重。2.因大部分病兒有營養不良,較易發生腹壁切口併發症,如腹壁切口...
第四章 食管手術 節 胸腹腔鏡聯合食管癌根治術 一、經頸、胸、腹部微創食管癌切除及二野淋巴結清掃 二、經右胸、腹部微創食管癌切除及二野淋巴結清掃 第二節 食管平滑肌瘤切除術 第三節 食管肌層切開術 第五章 機器人手術 節 左...
第七章膽道鏡檢查及活檢術57 第八章內鏡逆行胰膽管造影術62 第九章腹腔鏡超聲檢查術77 第三篇內鏡治療篇 第十章腹腔鏡食管手術 第一節腹腔鏡胃底摺疊術85 第二節腹腔鏡食管裂孔疝修補術90 第三節腹腔鏡食管肌層切開術95 第十一...
一、食管較低位中段癌切除手術 二、食管下段癌及賁門癌切除手術 三、食管上段及較高位中段癌切除手術 第六章 胸膜腔引流術 一、胸膜腔開放引流術 二、胸膜腔閉式引流術 第七章 經腹腔食管賁門肌層切開手術 第八章 肺葉切除手術 ...
