腸氣囊腫(pneumatosiscystoidsintestinalis,PCI)又稱為囊樣腸積氣,是胃腸道的黏膜下或漿膜下出現氣性囊。
基本介紹
- 西醫學名:結腸氣囊腫
- 所屬科室:內科 - 普通內科
- 傳染性:有傳染性
- 是否進入醫保:否
疾病名稱,疾病別名,疾病概述,疾病分類,疾病描述,症狀體徵,疾病病因,病理生理,診斷檢查,鑑別診斷,治療方案,預防預後,併發症狀,流行病學,
疾病名稱
腸氣囊腫
疾病別名
囊樣腸積氣
疾病概述
臨床主要發病在小腸和結腸,亦可發生於腸系膜、大網膜、肝胃韌帶和其他部位。主要症狀為便血和腹痛。
疾病分類
消化內科
疾病描述
腸氣囊腫(pneumatosiscystoidsintestinalis,PCI)又稱為囊樣腸積氣,是胃腸道的黏膜下或漿膜下出現氣性囊腫,它可累及從食管至直腸的全部或部分胃腸道,但臨床主要發病在小腸和結腸,亦可發生於腸系膜、大網膜、肝胃韌帶和其他部位。可導致腹脹、腹瀉、腹痛等症狀,病因不清,比較罕見。
症狀體徵
本病自覺症狀輕,含糊,可能長期沒有得到治療。多數腸氣囊腫是繼發於潰瘍合併幽門梗阻、炎症性腸病、胃腸道腫瘤以及慢性腸梗阻等,其症狀則主要為原發疾病的表現。少數特發性腸氣囊腫症,在疾病某一時期可出現胃腸症狀,也有偶然在體檢或其他疾病的相關檢查時發現者,主要症狀為便血和腹痛。
1.便血多見泡沫狀血便,黏膜下腫瘤樣隆起的病變頂部的黏膜菲薄發生出血。
2.腹痛多在下腹部或左季肋部,疼痛程度輕。
3.其他還可出現腹脹、便秘、腹瀉、體重下降和里急後重。如腸氣腫位於小腸而廣泛,可發生吸收不良綜合徵。
1.便血多見泡沫狀血便,黏膜下腫瘤樣隆起的病變頂部的黏膜菲薄發生出血。
2.腹痛多在下腹部或左季肋部,疼痛程度輕。
3.其他還可出現腹脹、便秘、腹瀉、體重下降和里急後重。如腸氣腫位於小腸而廣泛,可發生吸收不良綜合徵。
疾病病因
腸氣囊腫可分為特發性、繼發性和接觸性。
1.特發性既往無基礎病,找不到原因。
2.繼發性占大多數,繼發於以下情況:
(1)消化管狹窄如幽門狹窄、消化性潰瘍、腸梗阻、假性腸梗阻等。
(2)支氣管哮喘等阻塞性肺病。
(3)系統性硬化等膠原血管疾病。
(4)臟器移植等有使用免疫抑制藥或皮質激素治療病史。
(5)上、下消化道內鏡檢查後(無論有無活檢)。
(6)其他:包括長期血液透析、腫瘤化療、鋇灌腸檢查、服用乳果糖等。
3.接觸三氯乙烯三氯乙烯(trichloroethylene,TCE)為一種有機溶劑,是強清洗劑,主要用於機械金屬部件、精密儀器的油污清潔。長期暴露在三氯乙烯環境中,吸入體內過量可致本病,TCE代謝後腎臟排泄,尿中可檢測到三氯化物。現認為腸氣囊腫與長期暴露在三氯乙烯中有關。已有多篇接觸三氯乙烯而引發腸氣囊腫的文獻報導,多見於日本。關於誘發腸氣囊腫機制尚不清楚。
1.特發性既往無基礎病,找不到原因。
2.繼發性占大多數,繼發於以下情況:
(1)消化管狹窄如幽門狹窄、消化性潰瘍、腸梗阻、假性腸梗阻等。
(2)支氣管哮喘等阻塞性肺病。
(3)系統性硬化等膠原血管疾病。
(4)臟器移植等有使用免疫抑制藥或皮質激素治療病史。
(5)上、下消化道內鏡檢查後(無論有無活檢)。
(6)其他:包括長期血液透析、腫瘤化療、鋇灌腸檢查、服用乳果糖等。
3.接觸三氯乙烯三氯乙烯(trichloroethylene,TCE)為一種有機溶劑,是強清洗劑,主要用於機械金屬部件、精密儀器的油污清潔。長期暴露在三氯乙烯環境中,吸入體內過量可致本病,TCE代謝後腎臟排泄,尿中可檢測到三氯化物。現認為腸氣囊腫與長期暴露在三氯乙烯中有關。已有多篇接觸三氯乙烯而引發腸氣囊腫的文獻報導,多見於日本。關於誘發腸氣囊腫機制尚不清楚。
病理生理
PCI的發病機制尚未完全闡明,主要學說如下。
1.機械梗阻學說目前較占優勢,囊內氣體可來自:
(1)胃腸梗阻時,腔內壓力升高,黏膜可有微細破損,氣體得以進入黏膜的淋巴間隙而形成氣囊腫;沈維才等報導國內一組46例PCI中36例(78%)患有十二指腸潰瘍,且30例合併幽門梗阻(65%),支持此說。
(2)阻塞性肺氣腫等伴有劇烈的咳嗽的肺疾病,使肺泡內壓力增高。肺泡破裂,氣體通過縱隔沿大血管周圍的筋膜下行至腹膜,再沿腸系膜血管到達腸壁。已有人行動物模擬試驗獲得成功。
2.營養失調與化學反應學說有學者認為氣囊腫是淋巴管擴張。正常淋巴液中含有鹼性碳酸鹽,當其與腸腔內發酵的酸性產物接觸時,即分解出二氧化碳,後者又被血中的氮氣所取代,以致氣囊腫內的氮氣含量占70%以上。已知用精白米餵養的豬可發生腸氣囊腫,以素食為主或幽門梗阻的患者較易發生本病,故發病可能與營養失調有關。亦有學者提出機械性理論不能解釋空氣在淋巴管內積蓄之過程,而營養缺乏理論不能說明空氣在淋巴管內如何排出,因此認為機械性梗阻與營養不良兩種因素同時存在始能產生。
3.細菌學說認為產氣細菌進入腸壁的黏膜下層引起腸道氣囊腫病,在豚鼠腸壁注入產氣的革蘭陰性桿菌發生腸氣囊腫病。嬰兒死於本病者,在其囊腫內可培養出此菌,吸氧治療後氣囊腫可消失,提示發病可能與產氣的厭氧菌有關。
4.病理形態及發病部位病變腸管可見散在或密集囊狀、葡萄狀隆起,表面略顯蒼白而透明囊性病變,大小可以從幾毫米到幾厘米。通常是軟的多發黏膜下病變突入腸腔。針刺破囊泡可見囊泡塌陷。顯微鏡檢見囊壁系薄層結締組織,囊內表面覆有單層扁平或立方形上皮,並有多核巨細胞,囊腫周圍組織充血、水腫,有炎性細胞浸潤,有時並有結締組織增生和巨細胞性肉芽腫形成。
根據發病部位可分為小腸型和大腸型。大腸型好發部位在乙狀結腸和脾曲附近,升結腸和橫結腸有時也可見到,但直腸不發病。與三氯乙烯相關的腸氣囊腫全部為大腸型,小腸型多與消化管狹窄有關,最多見於幽門梗阻。
1.機械梗阻學說目前較占優勢,囊內氣體可來自:
(1)胃腸梗阻時,腔內壓力升高,黏膜可有微細破損,氣體得以進入黏膜的淋巴間隙而形成氣囊腫;沈維才等報導國內一組46例PCI中36例(78%)患有十二指腸潰瘍,且30例合併幽門梗阻(65%),支持此說。
(2)阻塞性肺氣腫等伴有劇烈的咳嗽的肺疾病,使肺泡內壓力增高。肺泡破裂,氣體通過縱隔沿大血管周圍的筋膜下行至腹膜,再沿腸系膜血管到達腸壁。已有人行動物模擬試驗獲得成功。
2.營養失調與化學反應學說有學者認為氣囊腫是淋巴管擴張。正常淋巴液中含有鹼性碳酸鹽,當其與腸腔內發酵的酸性產物接觸時,即分解出二氧化碳,後者又被血中的氮氣所取代,以致氣囊腫內的氮氣含量占70%以上。已知用精白米餵養的豬可發生腸氣囊腫,以素食為主或幽門梗阻的患者較易發生本病,故發病可能與營養失調有關。亦有學者提出機械性理論不能解釋空氣在淋巴管內積蓄之過程,而營養缺乏理論不能說明空氣在淋巴管內如何排出,因此認為機械性梗阻與營養不良兩種因素同時存在始能產生。
3.細菌學說認為產氣細菌進入腸壁的黏膜下層引起腸道氣囊腫病,在豚鼠腸壁注入產氣的革蘭陰性桿菌發生腸氣囊腫病。嬰兒死於本病者,在其囊腫內可培養出此菌,吸氧治療後氣囊腫可消失,提示發病可能與產氣的厭氧菌有關。
4.病理形態及發病部位病變腸管可見散在或密集囊狀、葡萄狀隆起,表面略顯蒼白而透明囊性病變,大小可以從幾毫米到幾厘米。通常是軟的多發黏膜下病變突入腸腔。針刺破囊泡可見囊泡塌陷。顯微鏡檢見囊壁系薄層結締組織,囊內表面覆有單層扁平或立方形上皮,並有多核巨細胞,囊腫周圍組織充血、水腫,有炎性細胞浸潤,有時並有結締組織增生和巨細胞性肉芽腫形成。
根據發病部位可分為小腸型和大腸型。大腸型好發部位在乙狀結腸和脾曲附近,升結腸和橫結腸有時也可見到,但直腸不發病。與三氯乙烯相關的腸氣囊腫全部為大腸型,小腸型多與消化管狹窄有關,最多見於幽門梗阻。
診斷檢查
診斷:由於症狀無特異性,診斷主要依賴腹部平片、鋇灌腸、結腸鏡檢查。確定TCE性腸氣囊腫須滿足以下條件:
1.長期暴露在三氯乙烯環境中。
2.尿中可檢測到三氯化物。
3.腸氣囊腫為大腸型。腸氣囊腫症常被伴發疾病的表現所掩蓋,很少單獨做出診斷,多在手術或特殊檢查中發現。因此,必須提高對本症的警惕性,凡有消化道梗阻、炎症性腸病應注意本症存在。X線檢查發現膈下有游離氣體,又無腹膜炎體徵,應考慮本症的可能。若發現肝與膈間有間位腸曲征提示PCI。
實驗室檢查:
1.糞便多為黃稀便,可有少量紅白細胞或膿細胞,提示腸道炎症存在。
2.TCE性腸氣囊腫尿中可檢測到三氯化物。
其他輔助檢查:
1.影像檢查
(1)腹部平片:2/3的患者可以通過腹平片診斷。採取臥位及直立位平片,攝片前宜清潔灌腸。當氣囊小、數量又少時,多無特徵性表現。若氣囊大而多,尤其位於漿膜下,則可見:
①充氣腸曲的邊緣可見聚簇或波浪狀的連續囊狀透光區,大小不等,自粟粒至葡萄大小,直徑通常1~2cm。
②氣囊破裂形成氣腹時,立位片可見膈下游離氣體,發生率在小腸型約為15%,結腸型約為2%。
③間位腸曲征(Chilaiditi’ssign)是氣腹時氣體積於橫膈和肝或胃底之間,使膈升高,肝或胃底下降,造成相當大的間隙,充氣的腸曲易上升而進入間隙內,形成間位腸曲,氣囊腫的腸曲更易形成間位,使腸壁的囊狀透光區顯示更清晰,此征出現對該病診斷幫助甚大。
(2)鋇灌腸:可明確氣囊腫的分布部位及範圍,表現為在充鋇腸腔邊緣有大小不等的囊狀透光區,成串成簇分布,位於腸壁各層,其透光度不同於息肉和腫瘤,如氣囊在漿膜下,透光區常位於充鋇腸腔輪廓之外緣。若氣囊凸入腸腔之內,則在腸腔邊緣可見較透亮的息肉樣的充盈缺損。
(3)腹部超聲:表現為在增厚的腸壁中可見多發和固定的線狀或不規則形高回聲區。若套用高頻超聲探頭則更加有利於診斷。
(4)腹部CT:可顯示黏膜下或漿膜下多個囊樣透光區,有助於與腹部、盆腔其他疾病鑑別。如套用螺旋CT多層次掃描,並口服造影劑可提高PCI的診斷率。
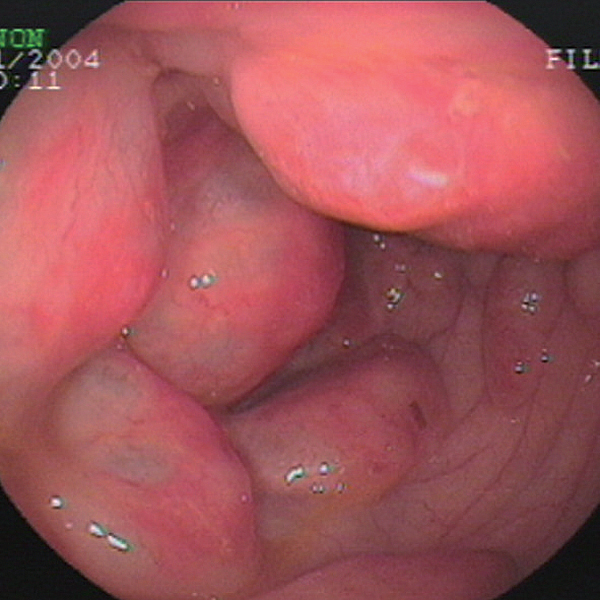
2.結腸鏡檢查結腸鏡可以明確病變性質。可見多個囊狀、葡萄狀隆起,表面略顯蒼白而透明囊性病變,大小可以從幾毫米到幾厘米。通常是軟的多發黏膜下病變突入腸腔,顏色可以發白或發藍,觸之軟弱而具彈性,活檢鉗或穿刺針刺破時可以因氣流從氣囊流出產生尖銳的“嘶”的聲音,而後氣囊塌陷。伴隨感染時囊腫表面及周圍黏膜可以出現炎性反應,表現不同程度的充血、水腫、糜爛等。
1.長期暴露在三氯乙烯環境中。
2.尿中可檢測到三氯化物。
3.腸氣囊腫為大腸型。腸氣囊腫症常被伴發疾病的表現所掩蓋,很少單獨做出診斷,多在手術或特殊檢查中發現。因此,必須提高對本症的警惕性,凡有消化道梗阻、炎症性腸病應注意本症存在。X線檢查發現膈下有游離氣體,又無腹膜炎體徵,應考慮本症的可能。若發現肝與膈間有間位腸曲征提示PCI。
實驗室檢查:
1.糞便多為黃稀便,可有少量紅白細胞或膿細胞,提示腸道炎症存在。
2.TCE性腸氣囊腫尿中可檢測到三氯化物。
其他輔助檢查:
1.影像檢查
(1)腹部平片:2/3的患者可以通過腹平片診斷。採取臥位及直立位平片,攝片前宜清潔灌腸。當氣囊小、數量又少時,多無特徵性表現。若氣囊大而多,尤其位於漿膜下,則可見:
①充氣腸曲的邊緣可見聚簇或波浪狀的連續囊狀透光區,大小不等,自粟粒至葡萄大小,直徑通常1~2cm。
②氣囊破裂形成氣腹時,立位片可見膈下游離氣體,發生率在小腸型約為15%,結腸型約為2%。
③間位腸曲征(Chilaiditi’ssign)是氣腹時氣體積於橫膈和肝或胃底之間,使膈升高,肝或胃底下降,造成相當大的間隙,充氣的腸曲易上升而進入間隙內,形成間位腸曲,氣囊腫的腸曲更易形成間位,使腸壁的囊狀透光區顯示更清晰,此征出現對該病診斷幫助甚大。
(2)鋇灌腸:可明確氣囊腫的分布部位及範圍,表現為在充鋇腸腔邊緣有大小不等的囊狀透光區,成串成簇分布,位於腸壁各層,其透光度不同於息肉和腫瘤,如氣囊在漿膜下,透光區常位於充鋇腸腔輪廓之外緣。若氣囊凸入腸腔之內,則在腸腔邊緣可見較透亮的息肉樣的充盈缺損。
(3)腹部超聲:表現為在增厚的腸壁中可見多發和固定的線狀或不規則形高回聲區。若套用高頻超聲探頭則更加有利於診斷。
(4)腹部CT:可顯示黏膜下或漿膜下多個囊樣透光區,有助於與腹部、盆腔其他疾病鑑別。如套用螺旋CT多層次掃描,並口服造影劑可提高PCI的診斷率。
2.結腸鏡檢查結腸鏡可以明確病變性質。可見多個囊狀、葡萄狀隆起,表面略顯蒼白而透明囊性病變,大小可以從幾毫米到幾厘米。通常是軟的多發黏膜下病變突入腸腔,顏色可以發白或發藍,觸之軟弱而具彈性,活檢鉗或穿刺針刺破時可以因氣流從氣囊流出產生尖銳的“嘶”的聲音,而後氣囊塌陷。伴隨感染時囊腫表面及周圍黏膜可以出現炎性反應,表現不同程度的充血、水腫、糜爛等。
鑑別診斷
1.腸源性囊腫該病往往發生在迴腸遠端,位於腸壁內,多見於兒童,且一般為單發腫物。
2.結腸息肉和惡性腫瘤鑑別主要依靠X線鋇餐和內鏡檢查。X線鋇劑檢查時,息肉或腫瘤引起的充盈缺損不因鋇劑充盈量的多少而發生大小和形態的改變,且其密度較氣囊腫所致充盈缺損為高。結腸鏡及活組織檢查可確診。
3.腸淋巴管瘤手術探查外觀相似,惟囊內含有液體。
2.結腸息肉和惡性腫瘤鑑別主要依靠X線鋇餐和內鏡檢查。X線鋇劑檢查時,息肉或腫瘤引起的充盈缺損不因鋇劑充盈量的多少而發生大小和形態的改變,且其密度較氣囊腫所致充盈缺損為高。結腸鏡及活組織檢查可確診。
3.腸淋巴管瘤手術探查外觀相似,惟囊內含有液體。
治療方案
1.病因治療針對其致病原因,如肺氣腫、慢性支氣管炎、腸梗阻等進行相C應的針對性治療,是治癒的關鍵。
2.改善營養據報導,加強營養並補充維生素B類藥物,可使症狀緩解甚至消失,有較好的療效。
3.氧療給患者連續高濃度的氧氣(70%~75%)吸入,可使血液內氧分壓升高,而置換腸氣囊腫內的氣體,從而使囊腫消失。
4.中藥治療套用大量三七(3~4.5g/d)及雲南白藥(0.6g,口服,每6小時1次),可能使病變緩慢,這可能是由於大量三七和雲南白藥有活血化瘀之功效。有人用龜板、土茯苓、鵝不食草治療也取得了一定的療效。
5.藥物灌腸有報導,以濃茶及雲南白藥灌腸,或以濃茶加錫類散(1~2管,1次/d)保留灌腸,15天為一療程,休息10天可再進行下一療程,治療半年可痊癒,也有單用濃茶水灌場,1000ml/d,持續3個月後治癒的報導,認為可能與茶葉中所含鞣酸的收斂作用有關。
6.纖維結腸鏡下治療發現氣囊腫後,先用活檢鉗將氣囊腫夾破,然後將內鏡微波治療儀的同軸電纜通過內鏡活檢孔插入,電極頭伸出活檢孔3~4cm,並接觸囊腫進行凝固。微波輸出功率可用40w,每次2~3s,治療後局部黏膜呈灰白色凝固。此法具有組織損傷小、簡便、安全等優點。
7.外科治療對反覆出血或不全梗阻的病例,有人主張可手術切除病變的腸段。但應注意,不要用電切,以免氣囊腫內氣體爆炸。
2.改善營養據報導,加強營養並補充維生素B類藥物,可使症狀緩解甚至消失,有較好的療效。
3.氧療給患者連續高濃度的氧氣(70%~75%)吸入,可使血液內氧分壓升高,而置換腸氣囊腫內的氣體,從而使囊腫消失。
4.中藥治療套用大量三七(3~4.5g/d)及雲南白藥(0.6g,口服,每6小時1次),可能使病變緩慢,這可能是由於大量三七和雲南白藥有活血化瘀之功效。有人用龜板、土茯苓、鵝不食草治療也取得了一定的療效。
5.藥物灌腸有報導,以濃茶及雲南白藥灌腸,或以濃茶加錫類散(1~2管,1次/d)保留灌腸,15天為一療程,休息10天可再進行下一療程,治療半年可痊癒,也有單用濃茶水灌場,1000ml/d,持續3個月後治癒的報導,認為可能與茶葉中所含鞣酸的收斂作用有關。
6.纖維結腸鏡下治療發現氣囊腫後,先用活檢鉗將氣囊腫夾破,然後將內鏡微波治療儀的同軸電纜通過內鏡活檢孔插入,電極頭伸出活檢孔3~4cm,並接觸囊腫進行凝固。微波輸出功率可用40w,每次2~3s,治療後局部黏膜呈灰白色凝固。此法具有組織損傷小、簡便、安全等優點。
7.外科治療對反覆出血或不全梗阻的病例,有人主張可手術切除病變的腸段。但應注意,不要用電切,以免氣囊腫內氣體爆炸。
預防預後
預後:繼發性氣囊腫症主要是針對原發性疾病進行治療,原發性疾病治癒,則氣囊腫隨之消失。手術治療,囊腫切除後預後良好,復發率低。
預防:目前尚無相關資料。
併發症狀
約3%的病例發生併發症,主要有腸扭轉、腸梗阻、腸套疊、腸出血和腸穿孔。
流行病學
在我國多發生於新疆、青海等地。可發生在任何年齡,以30~60歲之間較多見。男女之比3∶1~4∶1。