症狀體徵
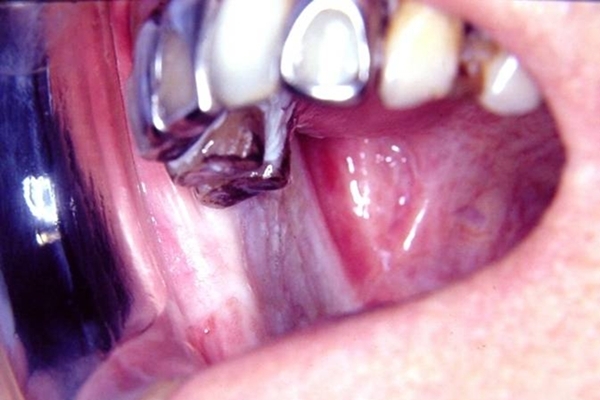
本病好發於20~40歲者,男女性別差異不大,易發於頰、軟齶、唇、舌、口底、咽等部位。早期無症狀,以後口腔有燒灼感,尤其在進食刺激性食物時更為明顯。大多早期出現皰,破潰後形成潰瘍。有的有自發痛、口乾、味覺減退。後期開口困難,不能吹口哨及吹滅蠟燭,張口受限,言語及吞咽困難。口腔黏膜變白,輕度不透明,觸診發硬,可發現纖維條索。舌病變時舌乳頭萎縮,運動受限(圖1~13)。
用藥治療
1.維生素E 成人以100mg/d為宜,尚可補充維生素B、C。
2.維A酸 可減輕症狀。
3.切斷纖維條索,創面植皮:適用於張口受限的患者。
4.中藥治療以活血化瘀為主,如當歸、桃仁、紅花、川芎、柴胡、赤芍、香附、五靈脂、甘草等。
飲食保健
宜清淡為主,多吃蔬果,合理搭配膳食,注意營養充足。
預防護理
本病無有效預防措施,早發現早診斷是本病防治的關鍵。
病理病因
1.遺傳背景 凌天牖等採用BrdU-Giemsa染色法檢測湖南湘潭居民有咀嚼檳榔習慣的口腔黏膜下纖維化(OSF)患者27人,有咀嚼檳榔習慣但未患OSF的健康者14人,無咀嚼檳榔習慣的正常人44名的外周血淋巴細胞姐妹染色單體交換率(SCE率)。結果顯示:有咀嚼檳榔習慣者SCE頻率顯著高於無咀嚼檳榔習慣者(P<0.001);患OSF者SCF頻率顯著高於健康者(P<0.001)。此研究提示了檳榔咀嚼物中含有某些致突變或惡變成分,咀嚼檳榔習慣可嚴重影響染色體的穩定性;OSF的發病可能具有一定的遺傳背景或易感性。國外研究認為HLA A10,B7、D13、DR3位點的表達頻率顯著增高。自印度及南非報告,OSF發生於同家族中,印度60例中,7人來自三個家庭中的兄弟,有些患者無嚼檳榔習慣者認為是有遺傳傾向。
2.檳榔提取液的動物實驗 黃占高、凌天牖等採用黏膜下注射及表面塗布水溶性檳榔提取液(AANE)相結合方法,誘發SD大鼠頰部口腔黏膜下纖維化(OSF),在實驗第12、16、22及28周分別進行頰黏膜顯微鏡及超微結構觀察。
結果發現:模型組動物在各個時期均出現了不同程度的OSF樣改變,即:上皮萎縮,釘突變平或消失;固有層大量炎症細胞浸潤,膠原纖維堆積,排列紊亂並玻璃樣變;病變進一步發展可波及深部肌層。停止使用AANE 6周后,病變未見明顯逆轉。對照組未見明顯的組織形態學改變。採用檳榔提取液可建立OSF動物模型,更明確確定了國內外文獻中所提到的OSF的病因與咀嚼檳榔有關。在以上的OSF動物模型上,探討了肥大細胞對膠原代謝的影響,在CSF發生過程中,肥大細胞與成纖維細胞關係密切,其數量明顯增多,與同期對照組比較具有顯著性差異,且隨刺激時間延長而逐漸增加;模型組頰黏膜膠原纖維大量堆積,組織羥脯氨酸含量明顯高於同期對照組,且隨刺激時間延長而升高;各時期模型組肥大細胞計數與組織羥脯氨酸含量均呈高度正相關;血清總羥脯氨酸含量各期各組間無顯著性差異。提示:檳榔某些水溶性成分可通過激發肥大細胞增殖與活化,干擾組織膠原代謝而誘發OSF。
關於肥大細胞在OSF發生中的作用,蘇葵、劉蜀凡等採用分離純化的人胚口腔黏膜肥大細胞介質與體外培養的人胚口腔黏膜成纖維細胞共同培養(實驗組)。研究成纖維細胞的生長曲線、有絲分裂指數和3H-TdR(3H胸腺嘧苷)摻入率。結果表明:實驗組各時相成纖維細胞數目較未加肥大細胞介質的對照組增多,成纖維細胞有絲分裂指數和3H-TdR摻入率實驗組較對照組顯著增加。提示肥大細胞介質能促進成纖維細胞生長,從而促進口腔黏膜下纖維性變的發展。
3.轉化生長因子β1可能做為中間介質參與了OSF的發病過程 高義軍、凌天牖等套用地高辛標記探針的原位雜交法對25例OSF,5例正常口腔黏膜。10例口腔扁平苔蘚組織角朊細胞中轉化生長因子β1mRNA進行檢測。15例(60%)OSF、組織角朊細胞中轉化生長因子β1(TGFβ1)表達陽性,分布於早、中期OSF組織角朊細胞中,5例正常口腔黏膜及10例OLP組織角朊細胞表達陰性。提示OSF組織角朊細胞可合成分泌TGFβ1,TGFβ1在OSF的發病機制中可能起重要作用。這再次證明了轉化生長因子β與組織纖維化關係十分密切。
4.微量元素與OSF發病 凌天牖、唐傑清採用原子吸收光譜法對OSF病人與正常人的血清鋅、銅、鐵、硒、錳及唾液鋅、銅、鎂、鉛、鐵進行了對比性定量測定分析,認為高血鋅、鉛與低鐵、硒也許是OSF易感性增高的重要因素。這與國外文獻報告缺鐵性貧血OSF易感性增高相一致。
5.NK細胞活性下降與OSF有關 凌天牖,高義軍用乳酸脫氫酶釋放法對24例嚼檳榔伴發口腔黏膜下纖維性變(OSF)者,16例嚼檳榔不伴發OSF者及10例不嚼檳榔的正常人的外周血NK細胞活性進行測定,結果表明;嚼檳榔伴發OSF者及嚼檳榔不伴發OSF者外周血NK細胞活性明顯低於正常對照組(P0.05)。提示嚼檳榔習慣可能抑制NK細胞的活性,NK細胞活性下降可能與口腔黏膜下纖維性變發生有關。
6.自身免疫性疾病 學者有提出OSF為自身免疫性疾病,有學者提出OSF與硬皮病有許多相似之處。組織病理學方面PAS陽性物質增加及基質異染色。電鏡改變類似於類風濕性關節炎及硬皮病。有學者報告OSF患者血清免疫球蛋白增高及自身抗體存在。有壁細胞抗體,核蛋白抗體。作者解釋檳榔生物鹼可作為一種半抗原產生壁細胞抗體。
疾病診斷
1.白斑 口腔黏膜白斑為白色或灰白色斑塊,觸之柔軟,無症狀或輕度粗糙感。觸診無斑塊或纖維條索,無牙關緊閉、張口受限、吞咽困難等症狀。病理檢查有助於鑑別診斷。
2.扁平苔蘚 斑塊型扁平苔蘚柔軟,若充血、糜爛,有刺激性疼痛,觸之無斑塊狀或纖維條索,無張口受限,無牙關緊閉,無吞咽困難。病理檢查有助於診斷。
3.白色角化病 有明顯的機械或化學因素刺激,除去刺激因素後,病損可減輕或完全消退。白色角化症為灰白色、淺白色或白色斑塊,平滑、柔軟。觸之無斑塊狀或纖維條索,更不會有張口受限、吞咽困難等。
檢查方法
實驗室檢查:
主要變化為結締組織發生纖維變性,可分為4個階段:①最早期:出現一些細小的膠原纖維,並有明顯水腫,血管有時擴張充血,有中性粒細胞浸潤;②早期:緊接上皮下方有一條膠原纖維玻璃樣變性帶,再下方有膠原纖維間水腫,有淋巴細胞浸潤;③中期:膠原纖維中度玻璃樣變,輕度水腫,有淋巴細胞、漿細胞浸潤;④晚期:膠原纖維全部玻璃樣變,血管狹窄或閉塞。上皮萎縮、上皮釘突變短或消失,有的上皮增生、釘突肥大,上皮細胞內有空泡,上皮有時出現異常增生。在張口度嚴重受損的患者,則可見大量肌纖維壞死(圖14、15)。
電鏡見上皮細胞間隙增寬,可見大量游離橋粒或細胞碎片。線粒體數量明顯減少,部分線粒體腫脹,畸變或消失,呈空泡狀。膠原纖維大量增生,呈束狀分布,有的膠原纖維排列雜亂。病變嚴重者,膠原纖維變性,周期橫紋消失,甚至呈灶性崩解。
其他輔助檢查: