胰腺移植主要用於治療胰島素依賴型糖尿依賴型糖尿病,包括採用血管吻合方法的胰腺移植(簡稱胰腺移植術)和移植胰島的胰島移植術。
基本介紹
- 中文名:胰腺移植術
- 外文名:pancreas transplantation
手術名稱,分類,ICD編碼,概述,胰腺相關解剖,適應症,禁忌症,術前準備,麻醉和體位,手術步驟,術中注意要點,術後處理,併發症,
手術名稱
胰腺移植術
分類
普通外科/胰腺手術
ICD編碼
52.8001
概述
胰腺移植主要用於治療胰島素依賴型糖尿依賴型糖尿病,包括採用血管吻合方法的胰腺移植(簡稱胰腺移植術)和移植胰島的胰島移植術。
胰腺移植術有連同十二指腸的胰十二指腸移植、全胰腺移植和不同範圍的胰節段移植術。胰腺可以單獨移植或與腎臟聯合移植。1966年12月,美國明尼蘇達大學醫院Kelly,Lillehei,Merkel,Idezuk 4位外科醫師給2名糖尿病腎功能衰竭生命垂危的病人,做了首次胰腺-腎臟移植術,開始了臨床胰腺移植術的新紀元。從1966年至1986年的20年間,國際胰腺移植登記處(International Pancreas Transplantation Registry)共收到932例糖尿病人的1001次胰腺移植的報導,總的1年的胰腺功能率為35%,病人的1年存活率為75%。胰腺移植術的問題比較複雜,開始時的移植成功率較低,影響此療法的廣泛套用。自1983年環孢素A(CsA)的問世和廣泛套用及移植技術的進步,胰腺移植又有較快的發展,至1990年6月15日,全球胰腺移植累計已達2639例次,移植胰腺1年成活率為56%,病人術後1年存活率為85%左右。到1997年底,全球已行胰腎聯合移植7559例次,單獨胰腺移植2260例次,其移植效果已達到其他大器官移植的水平。
當前,在一些器官移植中心,胰腺移植的早期結果是令人鼓舞的。目前,美國明尼蘇達州大學Sutherland擁有最豐富的胰腺移植經驗,從1978~1986年間,一共施行161例胰腺移植;1983年之前,62例移植胰腺1年功能率為21%,而自1983年之後,使用CsA、硫唑嘌呤及潑尼松三聯抗免疫治療,並開始使用保存的供體胰,99例胰腺移植病人1年存活率為88%,移植胰腺的術後1年功能率為40%。法國里昂LaRocca自1976~1986年對73例胰島素依賴型糖尿依賴型糖尿病病人共施行76次胰腺移植,其中64例為同時做胰腺與腎臟聯合移植,在CsA、潑尼松、硫唑嘌呤三聯免疫抑制治療下,病人、胰腺和腎臟的1年存活率分別為86%、77%、80%;10例施行胰腺十二指腸移植者,病人、胰腺的21個月存活率分別為89%及80%。當前,胰腺移植已經通過了臨床試用階段而進入臨床套用階段。以往的胰腺移植術多將胰管引流至膀胱,但這種非生理性重建手術本身亦存在一定缺點,故當前已逐步趨向於胰管與腸道吻合,重建胰液排出的生理性通道。
胰腺移植失敗的原因與多胰腺外分泌所致的併發症有關,如血管吻合處的血栓形成、感染、胰瘺、胰腺炎。至目前,最佳的胰腺移植手術方法仍在研究探索中。
胰腺相關解剖
1.胰腺的發育
人胚發育至第4周時,形成原始腸管,即前腸、中腸和後腸。在前腸尾端腹側靠近卵黃囊管處,內胚層增厚,稱肝憩室,即肝和膽道的原基。同時,前腸尾側端內胚層增厚,形成胰的原基。胰原基有背胰及腹胰兩個,背胰在前腸尾端的背側,略高於肝憩室;腹胰則出現於前腸尾端腹側壁,稍低於肝憩室。
在胚胎髮育過程中,胃及十二指腸旋轉,腹胰隨著膽總管旋轉至十二指腸背側;胚胎第7周時,腹胰與背胰接合,胰腺體尾部來自背胰,胰頭來自腹胰。腹胰與背胰管連線成主胰管,與膽總管匯合,開口於十二指腸降部,背胰管的近側部分常殘留成為副胰管,開口於十二指腸的小乳頭。
由於胰腺在發生過程中的一些失常,臨床上可以遇到胰腺及胰管在解剖學上的變異,例如可以遇到異位胰腺組織、環狀胰腺、胰管與膽管和胰管間的匯合變異等。
2.胰腺與比鄰結構的解剖關係
胰腺為腹膜後臟器,呈長條形,橫位於後腹壁上部,長約12.5~15cm,寬3~4cm,厚1.5~2.5cm,重60~100g;老年時,胰腺的體積有縮小,重量減輕。胰腺分頭、頸、體、尾和鉤狀突5部分,通常頸部較薄,常是外科手術切斷胰腺的選擇部位。體尾部互相連續,邊界不確定,故臨床上常將體尾部作為一個單位,頭部和鉤突部亦然。在胰腺表面有一薄層結締組織形成的胰囊,胰囊結締組織伸入胰實質,將胰腺分成為許多小葉。
胰頭位於十二指腸環內,三面為十二指腸包繞,相當於第2、3腰椎平面。胰頭部與十二指腸降部有結締組織緊密相連,並有十二指腸前、後動脈弓供血給胰頭及十二指腸,胰頭與十二指腸實際上不可分開,故臨床外科將胰頭及十二指腸作為一個整體對待。膽總管從胰頭的後方通過並進入十二指腸。當膽總管擴張時,可在胰頭後面捫到一凹陷的溝,稱為膽總管溝。膽總管與胰腺的關係約有84%膽總管穿過胰腺組織,16%在膽總管溝內為一層薄的纖維組織所覆蓋。在膽總管進入十二指腸前,常有一段約15~22mm與十二指腸壁並行,其間僅為結締組織,並無胰腺組織。此解剖特點與施行Oddi括約肌切開成形術關係重要。膽總管與十二指腸並行的長度亦與其穿入十二指腸壁時所形成的角度有關。若呈銳角,則其並行長度較長。胰腺鉤突部是胰頭下部向左側突出而形成,有時鉤突部較小或不明顯,但也有鉤突部比較發達,可突至腸系膜血管的後方,從3個方麵包繞腸系膜上血管。
胰腺鉤突部是胰十二指腸切除術的關鍵部位,有時發生於鉤突部的胰腺癌,因其包繞腸系膜血管,以致手術無法進行。
胰頸為連線胰頭的狹窄而薄的部分,其後方為腸系膜上靜脈與脾靜脈匯合後構成的門靜脈,胰頸後方與靜脈之間一般為疏鬆的結締組織,無重要的血管支相連,故一般容易用鈍分離分開,但偶爾亦有小支的血管,故分離時忌用力撐開,以免撕破血管,以致止血困難。
胰體是胰頸向左延伸的部分,位於脊柱前方,相當於第1腰椎,再向左移行為胰尾。胰體與胰尾之間並無明確的界限。胰體向前突起,故在上腹部閉合傷時,容易受損,甚至發生斷裂。胰體前面被小網膜囊後壁的腹膜覆蓋,後方則無腹膜,下緣為橫結腸系膜的起始部。胰體部後方有腹主動脈、腸系膜上動脈起始部、左膈腳、左腎上腺、左腎及其血管;脾靜脈緊貼在胰體的後方,並有多數的細小的胰腺靜脈分支回流至脾靜脈;脾動脈緊靠胰腺上緣,有時脾動脈亦可深在胰腺的後面。由於胰腺體部與脾血管的關係密切,所以胰腺疾病時可引起脾血管的改變,如脾靜脈血栓形成、受壓、受包繞,引起阻塞、扭曲、破壞,甚至動脈瘤形成等。此等現象可見於胰體尾部腫瘤、慢性胰腺炎、胰腺囊腫等,有的同時出現左側的門靜脈高壓症。
胰尾是胰腺末端變細的部分,位於腎脾韌帶內,伸向脾門,其位置的高低不定,高者可相當於胸12的平面。在脾門處,脾血管多位於胰尾的上緣,有時可繞至胰尾的前方。
在胰尾處,常有較多的細小血管分支與脾動、靜脈相交通。脾臟切除、脾腎靜脈吻合、脾腔靜脈吻合、胰腺體尾部切除保留脾臟等手術時,均須將胰尾與脾門仔細分離,有時因胰尾過大,深入至脾門處,分離有困難,亦不得不切除部分胰尾,但有胰液滲漏,可形成胰腺假性囊腫或胰瘺的危險,應注意加以避免。
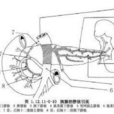
胰腺與其比鄰結構的關係。
3.胰腺的血管
(1)胰腺的動脈供給:
胰腺的動脈血供主要來源於:①胃十二指腸動脈;②腸系膜上動脈;③脾動脈。
胃十二指腸動脈發出胰十二指腸上動脈,分為胰十二指腸前上動脈和胰十二指腸後上動脈,分別組成胰十二指腸的前、後動脈弓,與相應的胰十二指腸前下和後下動脈相吻合。胰十二指腸下動脈一般來源於腸系膜上動脈,亦可與第1空腸動脈共乾,分為前支與後支。胰頭十二指腸區的血液供應非常豐富。
脾動脈發出的胰腺動脈有:①胰背動脈(胰上動脈);②胰橫動脈(胰下動脈);③胰大動脈;④分界動脈;⑤胰尾動脈。
(2)胰腺的靜脈引流:
胰腺處於門靜脈主要屬支腸系膜上靜脈和脾靜脈的交會處,胰腺靜脈血根據來源於不同部位而分別匯集至有關靜脈,所以,胰腺可能成為溝通脾胃區與腸系膜上靜脈區靜脈血流的樞紐,在生理情況下雖然顯得並不重要,但在如門靜脈高壓症分流術後,可能有重要作用。例如在遠端脾腎靜脈分流術後晚期,由於經過胰腺的靜脈擴張,壓力高的門靜脈血流經胰腺流至壓力低的脾靜脈,左腎靜脈而至下腔靜脈,即所謂“胰腺虹吸”(pancreatic siphon),因而破壞了該手術後期的選擇性。
胰腺的頭部及頸部的靜脈血匯入胰十二指腸上靜脈、胰十二指腸下靜脈及腸系膜上靜脈,胰腺體部及尾部的靜脈血通過多數的小靜脈,回流至脾靜脈。
4.胰腺的淋巴引流
胰腺有極豐富的淋巴引流,並與膽道,十二指腸、胃竇部、脾及腹膜後的淋巴引流溝通,所以在胰腺癌時,早期便常有廣泛的淋巴結轉移,影響手術切除的預後。胰腺的淋巴結轉移首先在其鄰近部,如胰腺上緣轉移到上緣的淋巴結,下部則至下緣淋巴結群;胰頭部則至十二指腸的淋巴結。但由於胰腺內豐富的淋巴管彼此溝通的機會很多,當某處的淋巴通道阻塞時,淋巴流可以沿迂迴的通路,甚至逆流,故實際上胰腺癌的淋巴轉移尚未有明確的規律可循,而在臨床上所強調的是儘量切除更多的淋巴結,擴大胰腺癌根治術的提出,其意旨在切除更多的淋巴結。
5.胰管的解剖
(1)主胰管:主胰管(Wirsung管),起於胰腺尾部,走行於胰腺實質中,貫穿胰腺的全長,其在胰腺內的位置可有一定的變化,但體部段胰管多靠中央而偏後,這對胰腺切除術時尋找和處理胰管有一定的重要性。主胰管從左到右,通常是在第1腰椎的平面橫過,胰腺內的小胰管呈直角匯入主胰管,主胰管的管腔由細變寬,管徑一般為2~3mm,在胰頭部可至3~4mm;青壯年時,主胰管徑較細,且均勻平滑,老年時胰腺體積有縮小,主胰管卻有增寬、扭曲。正常的主胰管系統可容納2~3ml的液體,因此在ERCP逆行胰管造影時,造影劑量應控制在3ml以內,若注入量過多,則可使胰小管及胰實質也顯影,造影后發生急性胰腺炎和血清澱粉酶升高。主胰管常有兩個生理性狹窄,一是主胰管與副胰管的匯接處;另一是胰體的中部,相當於脊柱的左前方;這些生理性狹窄是否與急性胰腺炎的好發部位有關,尚不明確。
主胰管達到胰腺頭部後,轉向下及向後,至相當於十二指腸大乳頭的水平時,則轉向水平方向與膽總管的末端交接,穿入十二指腸壁,開口於大乳頭,通常是相當於第2腰椎的平面。主胰管的末端有胰管括約肌,它是Oddi括約肌的組成部分。
(2)副胰管:副胰管(Santorini管)是背胰的胰管近側部分的殘餘,引流胰腺的前、上部分胰液。副胰管一般較細,在主胰管的前上方向右行,開口於約在十二指腸大乳頭上方2cm處的副乳頭。亦有少數情況(1%~7.7%)副胰管與腸腔不相通。副乳頭的位置較靠前且較為接近幽門,當有十二指腸的慢性後壁性潰瘍時,副胰管有可能開口於該處或其鄰近,由於炎症的關係不易辨認,若胃大部切除手術時連同潰瘍一併切除,可損傷副胰管,若副胰管為主要的通道時,可發生急性胰腺炎、胰瘺等嚴重併發症。
在發生學上,胰腺和胰管是由兩個部分發生、融合而成,故主胰管與副胰管的聯接上可以有多種變異,這些變異一般並不影響胰腺手術的施行。
約10%的人中,主胰管與副胰管之間並無聯繫,兩管分別開口於十二指腸,此種情況稱為胰腺分離(pancreatic divisum),由於缺乏胰管括約肌和乳頭結構,腸液反流可引起急性及慢性胰腺炎,副乳頭胰管開口狹窄,亦可以成為慢性胰腺炎和慢性上腹痛的原因。
主胰管與副胰管間的關係。
6.胰腺的先天性異常
胰腺先天性異常,除胰管的解剖上的變異之外,較為常見而需外科手術處理者,包括異位胰腺和環狀胰腺。
(1)異位胰腺:異位胰腺或稱迷走胰腺是指在胰腺本身以外出現的胰腺組織,較常見的部位是十二指腸及胃,其次為空腸及迴腸,偶可發生於腸系膜、大網膜、脾、膽囊、肝、膽管、橫結腸、闌尾等;胃腸道的先天性憩室常有胰腺組織結構存在,特別是迴腸末端的Meckel憩室。異位胰腺在臨床上可因其所處器官不同而出現多樣化的症狀,可引起潰瘍、出血、梗阻,並使臨床診斷(如與腫瘤的鑑別診斷上)發生困難。異位胰腺亦可發生急性炎症或良、惡性腫瘤。胰島細胞瘤可以發生在異位胰腺的胰島細胞。當異位胰腺引起症狀時,需施行手術切除,但手術方法因所累及的臟器而異。
(2)環狀胰腺:環狀胰腺是胰腺發育上的畸型,由於腹側胰原基尖端固定,未能隨同十二指腸向左旋轉,故形成一帶狀的胰腺組織(一般寬約1.0cm)環繞著十二指腸,多在其降部的上段,並使十二指腸腔狹窄,出現膽管梗阻。環狀胰腺是屬於真正的胰腺組織,其中含有胰腺腺泡和引流管道,環狀胰腺的胰管可與正常的胰管溝通或直接開口於十二指腸。
環狀胰腺的主要症狀是引起十二指腸第2段的部分性或完全性梗阻,分為發生在出生後2周內新生兒的嬰兒型以及出現於20~40歲中青年時的成人型;前者多為急性的完全性梗阻,嬰兒在出生後即有頻繁的嘔吐,嘔吐物內可有膽汁,有時可有黃疸,腹部立位X線平片可見胃及十二指腸壺腹擴張及積氣,故呈兩個液面,可供與胃幽門梗阻鑑別。成人型則多表現為慢性部分性十二指腸梗阻,病史可長達數年至十數年,所以病人常表現為發育不良、消瘦、營養不良及慢性十二指腸梗阻症狀。胃腸鋇餐上消化道造影、纖維十二指腸鏡檢查均可以確定梗阻的部位。成人型環狀胰腺可並發急性胰腺炎、慢性胰腺炎、十二指腸潰瘍、膽總管下端梗阻等。
當環狀胰腺引起症狀時,應行手術治療。環狀胰腺組織常與十二指腸肌層混雜生長致使十二指腸腔狹窄,故不能單純切除環狀胰腺,且有發生胰瘺的危險。常用的手術方法是十二指腸第1段與Roux-en-Y空腸吻合的捷徑手術方法,當膽總管下端有梗阻時,可利用該Roux-Y空腸袢同時做膽總管空腸吻合術。
7.胰腺的生理
胰腺是一個重要的消化器官,分泌食物消化過程中不可缺少的消化酶;胰腺又是一個重要的內分泌器官,參與調節體內能量的消耗與儲備,維持身體的內環境穩定。胰腺的腺泡上皮專司外分泌,而胰島細胞卻具有內分泌功能。
(1)胰腺外分泌:胰腺的外分泌單位由胰腺末房的腺上皮細胞和胰小管構成。胰腺泡上皮細胞約占胰腺細胞總量的90%,腺泡細胞呈錐形,尖端向著腺泡腔,內含有酶原顆粒。腺泡中央有由閏管插入至胰末房中的胰管上皮細胞,稱為泡心細胞,細胞內不含分泌顆粒,向下則延續為高柱狀上皮細胞。腺泡細胞中的酶原顆粒的內容構成胰液中的主要蛋白成分,酶原顆粒及胰液中均含有兩種類型的酶:一種是活動狀態的酶,如澱粉酶、脂肪酶、膽固醇酯酶、核糖核酸酶等;另一種則是以非活動形式存在的酶原,如蛋白酶、糜蛋白酶、磷酯酶等。
胰腺泡細胞能積極地攝取胺基酸等底物,合成消化酶。胰酶的分泌受神經及體液因素的控制;興奮副交感神經能增加分泌富於胰酶的胰液,而阿托品則有抑制作用;胃腸激素中的縮膽囊素-促胰酶素(CCK-PZ)有增加胰酶分泌的效應。
胰液中除了胰酶之外,尚有含電解質的胰液,胰液中的主要陽離子是Na+,其濃度約比血漿中含量高出10mmol/L;K+的濃度則與血漿相當,胰液中陽離子的濃度比較恆定,並不隨胰液的分泌速率而改變。胰液中的主要陰離子是HCO3-及Cl-,其濃度隨胰液的分泌速率而改變,當分泌增快時,HCO3-的濃度升高,同時Cl-的濃度降低,因而陰離子的總濃度仍與陽離子的總濃度保持平衡,胰液呈鹼性。胰液由胰小管上皮分泌,胰泌素是刺激胰液分泌的強有力激素,血管活性腸肽(VIP)對胰液分泌亦有一定的刺激作用,但其作用較弱。胰腺分泌液中電解質與胰酶成分間的比率,主要由胰泌素和CCK-PZ二者所調節。
胰液中含有多種消化酶,主要有:蛋白水解酶(proteolytic enzymes);胰蛋白酶(trypsin);糜蛋白酶(chymotrypsin);彈性蛋白酶(elastase);羧肽酶A及B(carboxypeptidase A、B);脂解酶(lipolytic enzymes);脂肪酶(lipase);膽固醇酯酶(cholesterol esterase);磷脂酶A2(phospholipase A2);澱粉酶(amylase);核苷酸分解酶(nucleolytic enzymes);核糖核酸酶(ribonucleases);脫氧核糖核酸酶(dexoribonuclease)。
胰液中的蛋白酶原不具活性。蛋白酶原激活可有兩種形式:一是自身的活化;另一是由腸激酶激活。腸激酶是一種高分子蛋白質,來自十二指腸和空腸上端的黏膜,其作用是將蛋白酶原末端的一個短的肽鏈分裂出來,變成具有活性的蛋白酶,繼而激活其他酶原。腸激酶只能激活胰蛋白酶原,此作用是有特異性的。激活了的蛋白酶便具有強烈的組解消化作用。
胰酶合成之後,以酶原顆粒的形式貯存,分泌時,顆粒內的酶原便全部釋放,而不是根據何類食物分泌何種酶。因而,酶原顆粒內各種酶的比例在一定條件下是比較固定的。現已有較多材料證明膳食的構成可以影響酶原顆粒及胰液中脂肪酶、蛋白酶、澱粉酶三種酶含量的比例,慣用高脂肪、高蛋白質膳食者,胰液中脂肪酶及蛋白酶含量升高,這可能說明不同國家,不同地域的急性胰腺炎臨床表現上有明顯差別的原因。
(2)胰島:胰島是胰腺的內分泌結構,胰島中有分泌胰島素的B細胞,其所占數量最多;A細胞產生胰高血糖素;D細胞產生生長抑素;而PP細胞產生胰多肽。胰腺內分泌細胞是屬於APUD細胞系統,(amine precursor uptake and decarboxylation)具有攝取胺的前體並使其脫羧而變為活性胺的能力,此系統細胞一般認為來源於神經外胚層,故又稱為神經內分泌細胞。APUD細胞可發生腫瘤,在胰腺上最常見的是胰島細胞瘤。APUD細胞系統的腫瘤,通稱之為APUD瘤(APUDoma)。APUD瘤的特點之一是具有分泌多肽類激素或胺類激素的能力。APUD細胞除有產生其本身固有的激素能力外,還保持產生APUD系統其他細胞所產生的多肽激素的潛能。因此,APUD瘤分泌的激素往往不一定是其發生器官的固有激素,而可分泌其他APUD細胞所分泌的激素,因而在同一腫瘤中可有多種內分泌素,不過其中某一種在臨床呈現症狀;同時,由APUD瘤所分泌的內分泌素可能不是該臟器的固有的激素,例如胰島的胃泌素瘤分泌胃泌素等。
胰島與外科的關係是可能遇見胰島細胞的功能性或非功能性的腫瘤的外科治療。同時,胰島細胞分泌兩種功能相反的激素,即胰島素和胰高血糖素,二者在維持體內環境穩定,調節能源底物的供給,對外科手術後的恢復起有重要作用。
適應症
胰腺移植術適用於:
1.胰島素依賴型糖尿依賴型糖尿病。
2.年齡18~45歲。
3.進行性糖尿病神經、血管併發症。
4.全身情況尚可。
5.病人有強烈要求。
6.繼腎移植後的胰腺移植者,血清肌酐水平應<221.0μmol/L(2.5mg/dL),並已行手術6個月以上。
腎移植與胰腺移植同時施行的適應證:①糖尿病腎腎病終末期。②預計在1年之內需依賴透析。③血清肌酐水平>530.4μmol/L。④肌酐清除率<15ml/min。
禁忌症
1.年齡過大,已有全身性的器官損害。
2.全身性感染未能得到控制。
3.糖尿病的嚴重中樞、心血管併發症。
4.病情晚期。
5.惡性腫瘤未能治癒。
術前準備
1.詳細了解、判定病人的心血管功能。
2.詳細了解腎臟功能。
3.單純胰腺移植用於尚未發生腎功能衰竭、尿毒症的病人。
4.已發生尿毒症者,應先行腎移植;對條件適合的年輕病人,可同時做胰腺與腎臟聯合移植。
5.注意糾正代謝紊亂。
6.套用預防性抗生素。
7.供體的條件
胰腺移植術必須有合適的器官來源(供體),供體胰主要是來自“腦死亡”的人的胰腺,一個供體通常可提供多器官採取,作為單一器官或多器官聯合移植。胰腺的外分泌腺體部分對熱缺血甚敏感。器官獲取注意點見肝、腎移植術的有關部分。供體胰可以有胰十二指腸、全胰腺、胰體尾部的節段胰腺等方式。有時節段性胰腺移植供胰亦可來自病人的親屬,此時供胰應限於左側的節段胰腺,以免供體日後發生糖尿病。供體的條件為:①腦死亡者;②年齡<50歲;③無糖尿病;④無胰腺炎及胰腺疾病;⑤未行十二指腸或胰腺手術;⑥無感染及全身性感染或肝炎病毒抗原;⑦無惡性腫瘤(除腦或皮膚的腫瘤)。
若為病人的親屬活體供胰,要求供體的年齡至少比病人開始患糖尿病時年齡>10歲,且病人糖尿病的病程至少在10年以上,並在家庭成員中無糖尿病病人;供者口服葡萄糖耐量試耐量試驗應為正常;無胰島抗體,可的松刺激的葡萄糖耐量試耐量試驗時血中胰島素水平應高於正常。在這種情況下,切除部分胰腺一般不致使供體發生糖尿病。
供體血型應與受體ABO血型相容,淋巴毒試驗陰性,可能時做HLA配型。
麻醉和體位
全身麻醉或硬膜外麻醉。仰臥位。
手術步驟
胰腺移植包括供胰的切取和移植兩部分,可以分成兩個手術組進行;前者有屍體供胰的切取,多與其他器官聯合採取,以及親屬供胰的節段胰腺切取等方法。
1.屍體胰的採取
(1)迅速切取供胰後,立即經脾動脈插管,用1~4℃的細胞內型溶液(Collins液或改良Collins液)重力灌洗,直至脾靜脈流出液清亮為止,將經低溫處理的供胰,置於內盛平衡液的塑膠袋內,紮緊,再置入另一塑膠袋中,放入一鋁製容器,在塑膠袋周圍放置冰屑,再放於一保溫器內暫時保存。供胰保存的時間不宜超過6h。
(2)供胰的剪修:根據移植手術方案來施行,可以有連同十二指腸的全胰腺、全胰腺或節段胰腺;若供體同時提供做肝移植用,則只能供做節段胰腺移植。
(3)將供胰浸泡在1~4℃平衡液中,切除脾臟,結紮遠端脾動、靜脈,再結紮肝動脈、胃左動脈和腸系膜上靜脈。為了保證技術上容易施行和保持吻合口通暢,可用帶腹腔動脈或腹主動脈袖片的脾動脈和帶門靜脈袖片的脾靜脈。
(4)如用胰管堵塞法,則向胰管內注入堵塞物如矽橡膠、α-氰基丙烯酸正辛酯等堵塞劑。
(5)將剪修好的供胰浸泡於1~4℃的平衡液內待用。
2.親屬活體供胰取采
(1)親屬供胰只能切取胰腺的左側體尾部,以避免供者日後發生糖尿病。
(2)常用左側上腹部直切口。
(3)從橫結腸上緣無血管區剪開、分離胃結腸韌帶,注意保存胃右網膜血管、胃左網膜血管和大網膜上的血管弓的完整。保存脾胃韌帶上之血管。
(4)以大型弧形拉鉤牽開胃大彎,顯露胰腺體尾部的前面。
(5)在脊柱的左側、胰腺下緣,切開橫結腸系膜根部的腹膜層,尋找適當的腹膜後間隙,鈍性分離,將胰腺體尾部從腹膜後間隙游離,直至胰腺的尾部,注意應始終遵循正確的解剖學間隙,避免損傷脾門血管或胰腺實質。
(6)術者以示指在胰腺背面為引導,捫清脾動、靜脈的位置,在胰腺的上緣切開後腹膜,避免損傷脾動、靜脈、結紮後腹膜切開處的出血點和淋巴管,直至脾動脈與胰腺上緣的交會部。
(7)以軟橡皮帶繞過胰腺體尾部,向上輕輕提起,以方便於在脾門處分離胰尾和脾蒂血管。
(8)在胰腺尾部分別結紮、切斷脾動、靜脈,脾臟仍保留於原位。脾靜脈血將經過胃短靜脈和胃壁交通靜脈網流至胃冠狀靜脈、胃左靜脈以及經大網膜上的交通支流入胃網膜右靜脈而至門靜脈,一般並不致發生脾梗死。
(9)切斷胰腺體部,分別結紮、切斷脾動、靜脈,最好將脾血管略為留長一點附於切除的供胰上,以利於移植吻合。切下的胰腺立即由另一手術組進行冷凍灌洗,找出胰管做相應處理,將移植體準備妥當後做移植。
(10)在餘下的胰腺斷端找出胰管,以不吸收縫線結紮,胰腺斷端縫以一排褥式縫合,以止血並防胰液滲漏。胰腺斷端再以“8”字縫合,外覆蓋以網膜或系膜組織。
認真止血,清洗腹腔,胰腺殘端及左膈下放置引流管。
3.胰腺移植
有全胰腺移植,胰十二指腸移植、胰節段移植,常用者為胰節段移植。解剖上胰腺的位置深在,周圍有重要的組織結構,而糖尿病時胰腺的改變屬良性病變,故移植術時沒有切除原胰腺或做胰腺原位移植的必要,故胰腺移植時通常是做髂窩部的胰腺異位移植術。
(1)用鹽水紗布墊將腹腔內的腸管與手術野隔開,移植物可以置於右側或左側髂窩內,胰腺節段的斷端向上,尾端向下。
(2)脾靜脈端與髂外靜脈側壁吻合,用5-0~7-0的聚丙烯縫線做兩點法吻合。
(3)脾動脈與髂外動脈端側吻合。吻合完畢後,先開放髂靜脈之血管阻斷夾,然後再開放動脈阻斷夾,使胰腺恢復血流灌注。檢查移植胰腺上有無出血並妥為止血。
(4)胰管處理:胰管處理是胰腺移植的關鍵環節,可以將胰管結紮、堵塞、開放至腹膜腔、與泌尿系吻合、與Roux-en-Y空腸襻吻合。當前,胰管結紮與胰管開放法均已很少採用,而其他3種方法仍然使用,三者長期效果相近,移植胰腺的1年功能率亦相近。胰管堵塞法手術簡便,可避免發生胰瘺,但在後期可因胰腺纖維化加重而影響胰腺內分泌功能,故近年來採用胰管腸道吻合恢復胰腺外分泌引流方法有增多。胰管腸道吻合時,多使用Roux-en-Y空腸襻的斷端將胰腺斷端包裹吻合,胰管內放置一根導管,經空腸引流至體外。此法可以減少早期胰瘺的發生和通過對引流胰液的監測,早期發現排斥反應。
(5)胰十二指腸移植術在近些年來套用增多,其原因是組織保存技術進步和抗排斥治療的發展。移植的胰腺帶有一小段十二指腸,十二指腸則吻合於膀胱。
若將胰液引流至腸道內,則將十二指腸段的對腸系膜緣與空腸襻的對腸系膜緣做側-側吻合,距離Treitz韌帶約50cm,胰管內放置一根F4或F6的導管,在胰管開口處用5-0可吸收縫線做荷包縫合結紮,胰管內導管經空腸壁引出體外。
術中注意要點
胰腺移植術的難點是對胰外分泌的處理。胰管結紮的胰瘺發生率高,胰管開放則可並發胰源性腹水和腹腔內感染,故不宜使用。胰管泌尿系吻合時,可吻合至腎盂、輸尿管,但技術上較為困難,故多採用與膀胱吻合。胰腺膀胱吻合後,可通過經常測定尿的澱粉酶活性值以早期發現排斥反應,然而每天大量的鹼性的胰液從尿中排出,可致酸鹼代謝平衡紊亂,胰液的局部刺激,可引起膀胱炎和?頭炎。胰管與空腸吻合可恢復胰液排至腸道內的通道,但亦可引起胰瘺和感染。若無胰管外引流導管,不易早期發現排斥反應。有人試行胰腺與胃吻合,但在異位胰腺移植時,二者的位置相距較遠,技術上有相當困難。
據美國外科學院/國家衛生署(ACS/NIH)的器官移植登記處的記錄,自1977年7月1日開始的642例胰腺移植術中,289(45%)是採用胰管堵塞法,胰管腸道吻合或胰管泌尿系吻合分別做了225例(35%)和86例(13%);在1983~1985年間,430例胰腺移植手術中,183例(43%)使用了胰管腸道吻合法,157例(37%)使用了胰管堵塞法,63例(15%)將胰管移植至膀胱,18例(14%)胰管與輸尿管吻合。採用胰管空腸吻合的方法日見增多。
術後處理
胰腺移植術術後做如下處理:
1.胰腺移植常與腎臟移植聯合施行,故此類病人需要處理腎功能不全,如手術前後透析治療等。
2.注意維持水與電解質平衡。
3.注射葡萄糖液時,應使用胰島素,使血糖值維持在7.4mmol/L以下。
4.術後經常檢測血糖值和C肽,以期及早發現排斥反應和移植胰功能減退。
5.移植後抗排斥反應,可將CsA、潑尼松、硫唑嘌呤、ATG聯合使用。
6.行胰管膀胱吻合者,應監測每小時尿中排出澱粉酶的活性(U/h)。發生排斥反應時,尿中澱粉酶排出量減少先於血糖值升高。移植胰功能正常時,尿澱粉酶值一般為1000~8000U/h,若其降低值超過25%以上,應考慮有排斥反應。
7.經常檢查腎功能狀態,警惕CsA引起的腎功能損害。
8.全身套用抗生素。
9.術後ICU監護並隔離,防止交叉感染。
併發症
1.糖尿病人常合併有全身多器官的病變並可造成手術後的併發症。
2.血栓形成及血管吻合口堵塞。因脾靜脈遠端結紮,形成盲端,血流遲緩,形成血栓。血栓形成常是影響手術成功的重要因素。有用脾動、靜脈吻合造成動靜脈瘺以加速脾靜脈血流,預防血栓形成。術後早期宜用肝素抗凝及輸注右旋糖酐-40、甘露醇、口服阿司匹林等措施以降低血栓形成機會。
3.胰瘺。
4.移植局部感染。
5.胰腺炎。
6.胰管腸道內引流術的有關併發症如吻合口瘺、腹腔內感染、出血、腸梗阻、腸穿孔、移植物壞死等。