在臨床處理病人的病情時,由於疾病臨床表現複雜多變,診治方法多種,有些藥物還可能產生一些不良反應,患者的心理變化等等,促使醫師在考慮上述情況後作出全面和合理的選擇。
基本介紹
- 中文名:臨床決策分析
- 外文名:clinicaldecision
概論
診斷決策樹模型

治療決策分析
閾值分析法原理
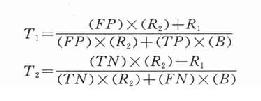

在臨床處理病人的病情時,由於疾病臨床表現複雜多變,診治方法多種,有些藥物還可能產生一些不良反應,患者的心理變化等等,促使醫師在考慮上述情況後作出全面和合理的選擇。

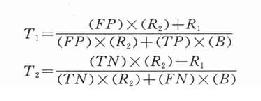

臨床決策,一般指醫生對病人進行診斷,確診疾病後,從多種治療方案中擇優選擇一種最適合病人的治療方案,即多方案擇優。它包括決策前的提出問題,蒐集資料,預測未來,確定目標,擬定方案,分析估計和優選,實施中的控制和反饋,必要的追蹤...
《臨床決策分析》是2005年出版的圖書,作者是(美)Miltion C.Weinstein。內容簡介 本書內容涉及有關臨床診療的機率內容,要求讀者具有一定的機率論或統計學知識。本書適合於臨床醫生、衛生管理專業的學生作為教科書和教學參考書。隨著循證...
即首先明確某個問題的主要決定因素“關鍵概念”,然後收集重要的臨床數據資料,包括:“病史”、“體格檢查”、“心電圖”、“影像”和“實驗室資料”等,再將收集到的數據資料“綜合分析”轉化為簡單的決策公式進行解答,最後給出相關...
臨床醫生可以通過CDSS的幫助來深入分析病歷資料,從而做出最為恰當的診療決策。臨床醫生可以通過輸入信息來等待CDSS輸出“正確”的決策進行選擇,並通過簡單的輸出來指示決策。然而,新的CDSS實現輔助決策的理論主要關注於臨床醫生與CDSS之間的...
,以及臨床決策分析概論、臨床決策與循證醫學、臨床實驗室檢驗在臨床決策中的合理套用、臨床決策支持系統等內容。本書適合醫學生和低年資醫師使用,通過對《臨床思維與臨床決策》的學習,可學會臨床思維的一些基本原則和方法,並開始培養正確...
通過在已建立的智慧型病人機器人實驗室完成臨床路徑實證及模型集驗證,將理論與仿真結果套用於臨床決策分析中。結題摘要 醫療決策系統主要是運用智慧型算法與推理機制模擬醫生臨床診斷,不確定性推理始終是智慧型醫療系統臨床決策的關鍵問題。而在...
預後、不良反應、臨床經濟分析、生命質量、決策分析、衛生技術評估及循證醫學在醫學教育中套用等方面論述如何在臨床實踐和醫學教學中開展循證醫學;第四篇從疾病角度,向讀者介紹各專科醫師如何在臨床實踐中套用循證醫學的原理解決臨床問題的...
包括:診斷試驗的評價、篩檢的評價、疾病預後研究、治療性研究、病因與危險因素的研究、臨床經濟學評價和臨床決策分析等;下篇6章,主要介紹臨床流行病學的實用技能和套用。包括:臨床研究資料的收集與整理、臨床流行病學數據的分析與結果...
第三單元 (診斷試驗的研究與評價,治療性研究與評價。預後的研究與評價,臨床決策分析與評價)第一節 常用辭彙及解析 第二節 辭彙練習 第三節 練習答案 第四單元 (健康相關生存質量的測定與評價,臨床經濟學的研究與評價,循證醫學...
第二節 病因研究方法 一、臨床研究 二、實驗研究 三、流行病學研究 第三節 病因推導 一、因素與疾病關聯性質的判斷 二、病因研究的邏輯推理方法 三、病因推斷的標準 第十三章 臨床決策分析 第一節 概述 一、臨床決策分析的概念 ...
第十一章 臨床指南的評價和套用 第一節 臨床指南概述 第二節 臨床指南的制定方法和過程 第三節 臨床指南的評價原則 第四節 臨床指南的套用 第十二章 臨床決策分析評價和套用 第一節 決策樹分析 第二節 Markov決策模型和舉例 第三節...
第十四章 臨床經濟學的循證醫學實踐 第十五章 循證醫學實踐中的倫理學 第十六章 衛生技術評估與循證醫學 第十七章 臨床決策分析 第十八章 臨床實踐指南 第十九章 循證醫學與醫學教育 第三節 如何評估循證醫學教學效果 附錄一 常用...
並介紹了循證醫學證據評價中涉及的相關研究方法和新知識:如循證醫學中的統計學方法、臨床試驗的原則和方法、系統評價和衛生技術評估的基本方法、臨床決策分析方法及其套用等。《循證醫學》還將輔以學生參考書、教師參考書及光碟和教育部...
供臨床護理人員及護理院校學生參考使用。圖書目錄 第一篇 循證護理研究基礎 第1章 研究與實踐 第一節 研究實踐 第二節 臨床決策分析 第三節 循證護理實證的獲取途徑 第2章 研究證據 第一節 研究證據的類型 第二節 展望未來 第3...
第三章 臨床決策和病歷分析 第二部分 臨床決策和推因思想 第四章 “今天你為何而來?”:醫學實踐中的因果思想 第五章 臨床因果關係的簡單化 第六章 臨床決策與特殊性問題 第三部分 臨床決策的形成 第七章 臨床推理學若干慣例的體現...
第八章 中國藥品臨床試驗管理規範(GCP)第九章 藥物不良反應的因果關係評價 第十章 健康相關生存質量的測定與評價 第十一章 臨床經濟學研究與評價 第十二章 臨床決策分析與評價 第十三章 臨床科研的質量控制 第十四章 臨床科研中統計學...
